Medisinsk ekspert av artikkelen
Nye publikasjoner
Nevroblastom hos barn: årsaker, diagnose, behandling
Sist anmeldt: 23.04.2024

Alt iLive-innhold blir gjennomgått med medisin eller faktisk kontrollert for å sikre så mye faktuell nøyaktighet som mulig.
Vi har strenge retningslinjer for innkjøp og kun kobling til anerkjente medieområder, akademiske forskningsinstitusjoner og, når det er mulig, medisinsk peer-evaluerte studier. Merk at tallene i parenteser ([1], [2], etc.) er klikkbare koblinger til disse studiene.
Hvis du føler at noe av innholdet vårt er unøyaktig, utdatert eller ellers tvilsomt, velg det og trykk Ctrl + Enter.
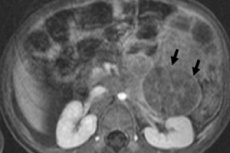
I pediatrisk onkologi er en av de vanligste ekstrakranielle neoplasmene nevroblastom hos barn, som refererer til ondartede embryonale svulster fra nevrale nevroblaster, det vil si germinale (umodne) nerveceller i det sympatiske nervesystemet.
Epidemiologi
I følge statistikken til International Neuroblastoma Risk Group (INRG) utgjør nevroblastom omtrent 8 % av alle krefttilfeller hos barn over hele verden og rangerer på tredjeplass i utbredelsen etter leukemi og hjernesvulster.
Ifølge andre utgjør neuroblastom omtrent 28 % av alle krefttilfeller hos spedbarn. I mer enn en tredjedel av tilfellene diagnostiseres neuroblastom hos barn under ett år; median alder ved diagnose er 19-22 måneder. Mer enn 90 % av diagnostiserte tilfeller forekommer hos barn i alderen to til fem år (med en overvekt av gutter); toppforekomsten inntreffer i en alder av to til tre år, og tilfeller hos barn eldre enn fem år er mindre enn 10 %.
Fører til neuroblastom
Ved å studere årsakene til neuroblastom, konkluderte forskerne at denne svulsten hos barn oppstår på grunn av sporadiske genetiske mutasjoner under embryogenese eller tidlig postnatal utvikling. Men hva som forårsaker disse genendringene er ukjent, siden ingen påvirkning av teratogene miljøfaktorer er identifisert.
Slike svulster kan oppstå hvor som helst, inkludert mediastinum, nakke, mage, binyrer, nyrer, ryggrad, bekken.
I sjeldne tilfeller kan nevroblastom hos spedbarn skyldes en arvelig mutasjon. Spesielt en mutasjon i CD246-membranproteingenet på kromosom 2, ALK-tyrosinkinase-enzymet, som gir intercellulær kommunikasjon og spiller en viktig rolle i nervesystemets funksjon; i PHOX2B-proteingenet (på kromosom 4), som er involvert i modningen av nerveceller.
Nevroblastom kan også være assosiert med nevrofibromatose type 1 hos barn, Beckwith-Wiedemanns syndrom og hyperinsulinemisk hypoglykemi (pankreatisk nesidioblastose).
Risikofaktorer
Til dags dato er arv anerkjent som risikofaktorer for utvikling av neuroblastom hos barn - tilstedeværelsen av denne svulsten i en familiehistorie, samt medfødte anomalier assosiert med genmutasjoner under fosterutvikling. Dette gjelder spesielt i tilfeller av utvikling av flere neoplasmer i forskjellige organer.
Ingen av de eksogene faktorene som øker risikoen for denne svulsten har blitt identifisert av forskere.
Patogenesen
Mekanismen for utvikling av nevroblastomer skyldes svekket differensiering og modning av nevrale kamceller - bilaterale cellelinjer som dannes langs kantene av nevralrøret fra det ektodermale kimlaget til det menneskelige embryoet. Disse cellene migrerer (beveger seg) og differensierer til mange celletyper: sensoriske og autonome nevroner, nevroendokrine og binyremargceller, kraniofaciale brusk- og beinceller og pigmentceller.
Ved nevroblastom modnes ikke de migrerte nevroblastene, men fortsetter å vokse og dele seg, og danner en svulst. Og patogenesen av dens dannelse er assosiert med følgende genmutasjoner:
- med duplisering av en del av kromosomsekvensen eller duplisering av segmenter av LMO1-genet på kromosom 11, som koder for RBTN1-proteinet i cellene i den nevrale toppen av embryoet;
- med en kopinummerendring i NBPF10-genet på kromosom 1q21.1, som koder for DUF1220-proteinet, som kontrollerer spredningen av humane nevrale stamceller. Disse lidelsene fører enten til duplisering av dette kromosomet, eller til dets sletting - fravær av en del av DNA;
- med endringer i tumorsuppressorgenet ATRX (på kromosom Xq21.1);
- med tilstedeværelse av ytterligere kopier (amplifikasjon) av N-Myc transkripsjonsfaktorgenet på kromosom 2, som koder for en av transkripsjonsfaktorene (DNA-bindende protein), som regulerer aktiviteten til andre gener og kontrollerer proliferasjonen av stamceller i dannelsen av proteiner for dannelsen av vev og organer til fosteret. Amplifisering av dette genet gjør det til et onkogen, som provoserer et brudd på cellesyklusen, økt celleproliferasjon og tumordannelse.
Symptomer neuroblastom
De første tegnene på neuroblastom er uspesifikke og kan manifesteres ved tap av appetitt (og vekttap), tretthet under mating, feber og leddsmerter.
Kliniske symptomer avhenger av plasseringen av primærtumoren og tilstedeværelsen av metastaser (som forekommer i 60-73 % av tilfellene).
Svært ofte er primært neuroblastom lokalisert i binyremargen, som har en lignende opprinnelse med nerveceller. I en alder av ett år diagnostiseres neuroblastom i binyrene hos barn i 35-40% av tilfellene. Symptomene er magesmerter, feber, vekttap, beinsmerter, anemi eller samtidig Peppers syndrom: diffus leverskade med alvorlig hepatomegali og respiratorisk distress-syndrom.
Retroperitoneal neuroblastom eller retroperitoneal neuroblastom hos barn, ettersom den vokser, begynner å legge press på blæren eller tarmene, noe som kan forårsake problemer med vannlating eller avføring, hevelse i bena (pungen hovner opp hos gutter).
Mediastinalt nevroblastom hos barn (mediastinalt nevroblastom) trykker ofte på vena cava superior, og dette kan forårsake hevelse i ansikt, nakke, armer og øvre bryst (huden blir blårød, med subkutane knuter). Det er hoste og hvesing, problemer med å puste (i form av kortpustethet) eller svelging (dysfagi); det er en økning i lymfeknuter i nakken, over kragebeinet, i armhulene.
Spredning av tumorceller til benmargen fører til anemi, trombocytopeni og leukopeni med tendens til blødning.
Og med metastaser i periorbitalregionen vises mørke sirkler eller blåmerker rundt øynene. En slik svulst kan også forårsake hodepine og svimmelhet, eksoftalmi (fremspring av øyeeplene), og på grunn av kompresjon av nerveender, hengende øyelokk (ptose) og reduksjon i størrelsen på pupillene (miose).
Abdominal nevroblastom eller abdominal nevroblastom hos barn fører til dannelse av følbare tetninger i magen, oppblåsthet, mangel på appetitt, forstoppelse og økt blodtrykk. En svulst som trykker på ryggmargen eller nerveroten kan føre til nummenhet og svakhet i lemmer, manglende evne til å stå, krype eller gå. Hvis beinene er påvirket, kan det oppstå beinsmerter.
Med en svulst i stadium 3-4 i bukhulen med skade på lymfeknutene, kan tumorceller komme inn i nyreparenkymet, og deretter utvikles et omfattende nevroblastom i nyrene hos barn, noe som fører til brudd på dens funksjoner.
Stages
- Stage 1 neuroblastom er en primær svulst lokalisert og isolert i ett område av kroppen; lymfeknuter på begge sider påvirkes ikke.
- Nevroblastom stadium 2. I stadium 2A er primærsvulsten begrenset til ett område, men er stor; bilaterale lymfeknuter ble ikke påvirket. I stadium 2B er lymfeknutene på den siden av kroppen der svulsten befinner seg positive for metastaser.
- Neuroblastom stadium 3: den primære svulsten krysser området av ryggmargen eller midtlinjen av kroppen, ensidige eller bilaterale metastaser i lymfeknutene blir funnet.
- Stage 4 neuroblastom: Svulsten har spredt seg til fjerne lymfeknuter, benmarg, bein, lever eller andre organer. Og stadium 4S vil bli bestemt hos barn under ett år med lokalisert primærtumor, med spredning til hud, lever eller benmarg.
International Neuroblastom Risk Staging System (INRGSS)
INRGSS bruker bildedefinerte risikofaktorer (IDRF), som er faktorer som sees på bildediagnostikk som kan bety at en svulst vil være vanskeligere å fjerne.
INRGSS deler neuroblastomer inn i 4 stadier:
- L1: Svulsten har ikke spredt seg fra der den startet og har ikke vokst til vitale strukturer. Det er begrenset til én del av kroppen, for eksempel halsen, brystet eller magen.
- L2: Svulsten har ikke spredt seg (metastasert) langt fra der den startet (for eksempel kan den ha vokst fra venstre side av magen til venstre side av brystet), men den har minst én IDRF.
- M: Svulsten har metastasert til en fjern del av kroppen (unntatt svulster i MS-stadiet).
- MS: Metastatisk sykdom hos barn under 18 måneder hvor kreften kun har spredt seg til hud, lever og/eller benmarg.
Komplikasjoner og konsekvenser
Neuroblastom er preget av slike komplikasjoner og konsekvenser som:
- spredning (metastase) til lymfeknuter, benmarg, lever, hud og bein;
- ryggmargskompresjon (som kan forårsake smerte og føre til lammelser);
- utvikling av paraneoplastisk syndrom (på grunn av virkningen av visse kjemikalier utskilt av svulsten, samt GD2 disialogangliosid-antigenet uttrykt av cellene), som manifesteres av raske ufrivillige øyebevegelser, koordinasjonsforstyrrelser, muskelkramper, diaré;
- tilbakefall etter fullført primærbehandling (som klinisk praksis viser, høyrisiko-nevroblastomer tilbakefall i 50 % av tilfellene).
Diagnostikk neuroblastom
Diagnose av mistenkt neuroblastom hos et barn krever fysisk undersøkelse, laboratorietesting og bildediagnostikk.
Blod- og urinprøver tas for katekolaminer (noradrenalin og dopamin) og homovaniske eller vanillylmandelsyrer (dannet under metabolismen av disse hormonene); en blodprøve for nevrospesifikk enolase, en enzymbundet immunosorbentanalyse (ELISA) av blodserum, og en benmargstest (som tas prøver ved aspirasjonspunktur). En DNA-test utføres for å bestemme mutasjoner, og en biopsi utføres for en cytomorfologisk studie av tumorvev.
Etter at biopsiprøvene er tatt, sendes de til et laboratorium hvor de undersøkes i mikroskop av en patolog (en lege som er spesialutdannet til å oppdage kreftceller). Spesielle laboratorietester blir også ofte gjort på prøvene for å vise om svulsten er et nevroblastom.
Hvis det er et nevroblastom, kan laboratorietester også bidra til å bestemme hvor raskt svulsten kan vokse eller spre seg, samt hvilke behandlinger som kan fungere best.
Instrumentell diagnostikk visualiserer en neoplasma ved bruk av ultralyd, røntgen, MR eller CT, PET med introduksjon av 18F-fluordeoksyglukose eller MIBG-skanning - scintigrafi med metaiodobenzylguanidin. [1]
Differensiell diagnose
Differensialdiagnose inkluderer benign ganglioneurom, ganglioneuroblastom. Rabdomyosarkom, nefroblastom.
Hvem skal kontakte?
Behandling neuroblastom
Ved nevroblastom avhenger behandlingen av pasientens risikogruppe (stadiet av tumorprosessen), plasseringen av neoplasma, de genomiske egenskapene til tumorcellene og barnets alder. Og det kan inkludere overvåking, kirurgi, kjemoterapi, strålebehandling, immunterapi, hematopoetisk stamcelletransplantasjon .
Neoadjuvant eller adjuvant (pre- eller postoperativ) kjemoterapi for neuroblastom hos barn, som all kjemoterapi for kreft , utføres i kurs: stoffet administreres i flere dager på rad, etterfulgt av en pause for å gjenopprette kroppen. Sykluser gjentas vanligvis hver tredje til fjerde uke.
Følgende legemidler brukes (og deres kombinasjon): Cyklofosfamid, Cisplatin eller Carboplatin, Doxorubicin (Adriamycin), Vincristine, Etoposide.
Vanlige bivirkninger av kjemoterapimedisiner inkluderer hårtap, tap av appetitt, økt tretthet, kvalme og oppkast, munnsår, diaré eller forstoppelse. Kjemoterapi kan påvirke benmargen negativt og provosere en reduksjon i antall blodceller.
Ved målrettet immunterapi (rettet mot GD2-tumorantigenet) brukes legemidler fra gruppen av monoklonale antistoffer (anti-GD2 MAb) Dinutuximab (Unituxin) og Naxitamab. De administreres intravenøst ved kontinuerlig infusjon, i kombinasjon med granulocytt-makrofag kolonistimulerende faktor (GM-CSF cytokin) og interleukin-2.
Bivirkninger av disse legemidlene viser seg i form av smerte (ofte svært alvorlig), senkende blodtrykk, hjertebank, kortpustethet (med mulig hevelse i luftveiene), feber, kvalme, oppkast og diaré, endringer i celle- og mineralsystemet. Sammensetningen av blodet.
For å redusere risikoen for tilbakefall av kreft etter høydose kjemoterapi og stamcelletransplantasjon, behandles barn med høyrisikonevroblastom med systemiske retinoder, 13-cis-retinsyre (Isotretinoin). [2]
Kirurgisk behandling av neuroblastom - fjerning av svulsten, for eksempel åpen adrenalektomi eller laparoskopisk reseksjon av adrenal neuroblastom; lymfetektomi (fjerning av berørte lymfeknuter), etc. [3]
For nevroblastom med høy risiko kan strålebehandling gis . [4]
Forebygging
Gitt årsakene til neuroblastom hos barn, kan den eneste måten å forhindre det på være genetisk rådgivning når du planlegger en graviditet. Men det bør huskes at denne svulsten er assosiert med arvelige mutasjoner bare i 1-2% av tilfellene.
Prognose
Neuroblastom i spedbarnsalderen har evnen til å gå spontant tilbake.
Prognostiske markører
- Høyrisikosvulster, samt nevroblastom hos barn i alle aldersgrupper og alle stadier (unntatt stadium 4S) - med økt ekspresjon av N-MYC-genet og amplifikasjon av N-Myc-onkogenet - har en ugunstig prognose som påvirker forventet levealder.
- Tilstedeværelsen av tumorceller som mangler visse deler av kromosom 1 eller 11 (kjent som 1p eller 11q delesjoner) gir en mindre gunstig prognose. Å ha en ekstra porsjon av kromosom 17 (en økning i 17q) er også assosiert med dårligere prognose.
- Neuroblastomceller med mer DNA har en bedre prognose, spesielt hos barn yngre enn 2 år.
- Nevroblastomer som har flere nevrotrofinreseptorer, spesielt nervevekstfaktorreseptoren TrkA, har en gunstigere prognose.
Overlevelse etter barnekreftgruppe (COG) i fare
- Lavrisikogruppe: Barn i lavrisikogruppen har en 5-års overlevelse over 95 %.
- Middels risikogruppe: Barn i middels risikogruppe har en 5-års overlevelsesrate på 90 % til 95 %.
- Høyrisikogruppe: Høyrisikobarn har en 5-års overlevelse på ca. 50 %.
Omtrent 15 % av kreftdødsfallene hos barn er assosiert med nevroblastom. Med denne høyrisiko-maligniteten overstiger ikke sjansene for langsiktig overlevelse 40 %. Den totale femårsoverlevelsen er 67-74%, i aldersgruppen fra ett til fire år - 43%, og for nevroblastom diagnostisert i løpet av det første leveåret - mer enn 80%.
Использованная литература

