Medisinsk ekspert av artikkelen
Nye publikasjoner
Uterin hypoplasia
Sist anmeldt: 18.10.2021

Alt iLive-innhold blir gjennomgått med medisin eller faktisk kontrollert for å sikre så mye faktuell nøyaktighet som mulig.
Vi har strenge retningslinjer for innkjøp og kun kobling til anerkjente medieområder, akademiske forskningsinstitusjoner og, når det er mulig, medisinsk peer-evaluerte studier. Merk at tallene i parenteser ([1], [2], etc.) er klikkbare koblinger til disse studiene.
Hvis du føler at noe av innholdet vårt er unøyaktig, utdatert eller ellers tvilsomt, velg det og trykk Ctrl + Enter.
Uttrykket "livmorhypoplasi" brukes av leger i tilfeller når det gjelder utilstrekkelig utvikling av dette organet: Livmorlegemet er redusert i størrelse sammenlignet med normal alder og fysiologiske normer. En slik lidelse kan være medfødt eller ervervet, forbundet med mange patologiske årsaker. Uterin hypoplasia er ikke alltid ledsaget av noen åpenbare tegn. I mange tilfeller oppdages patologi under ultralyddiagnostikk - nesten ved et uhell. Noen former for hypoplasi utgjør alvorlige hindringer for graviditet.
Uterine hypoplasia: hva er det på tilgjengelig språk?
Oversatt fra gresk betyr hypoplasia bokstavelig talt "utilstrekkelig dannelse", "utilstrekkelig utvikling". Det vil si at hypoplasi i livmoren er en tilstand når dette organet er utviklet feil, ikke fullt ut. En lignende diagnose stilles når en kvinne når reproduksjonsalderen, når det blir klart at størrelsen på livmoren ikke tilsvarer den nødvendige tilstrekkelige størrelsen som er nødvendig for å bli gravid og føde et barn. Likevel, med mange former for hypoplasi, er det fortsatt mulig å bli gravid og føde. Det viktigste er å finne en god lege, bli testet og følge anbefalingene fra en spesialist. [1]
Derfor er hovedkarakteristikken ved diagnosen livmorhypoplasi dens reduserte størrelse, noe som kan komplisere graviditetsutbruddet, eller til og med gjøre unnfangelse og svangerskap umulig.
De sier om hypoplasi i livmoren hvis størrelsen "ikke når" normale verdier og andre strukturelle abnormiteter blir funnet etter fullføring av prosessen med reproduksjonsorganer. Ofte eksisterer patologi sammen med ovarieinfantilisme, hypoplasi i de ytre kjønnsorganene eller endometrium.
Endometriehypoplasi er en underutvikling av det funksjonelle livmorlaget, som spiller en viktig rolle i mekanismen for graviditetsutvikling. Hvis dette laget på eggløsningstrinnet har en tykkelse mindre enn 0,8 cm, vil ikke egget kunne få fotfeste i livmoren. Sjelden, i slike situasjoner, skjer implantasjonsprosessen fremdeles, men i en tilstand av endometriehypoplasi er svangerskapet vanskelig, med konstant risiko for plutselig spontanabort eller intrauterin fosterfrysing som et resultat av placentasvikt.
Endometrielaget inkluderer basalaget, som danner nye celler, og det funksjonelle laget, som består av epitel- og kjertelstrukturer. Det funksjonelle laget har en tendens til å bli avvist ved hver måned med syklisk blødning. Under syklusen endres endometrium, avhengig av ønsket funksjonell aktivitet. Muligheten for normal unnfangelse avhenger av tykkelsen og den såkalte modenhetsgraden. [2]
Diagnosen endometriehypoplasi stilles hvis lagtykkelsen under den første fasen av menstruasjonssyklusen er mindre enn 0,6 cm, og i den andre fasen - mindre enn 0,8 cm. Under lignende omstendigheter er det befruktede egget for nær minste spiralarterier, som setter den under forhold med høy oksygenkonsentrasjon. Dette påvirker levedyktigheten negativt. Som vitenskapelige eksperimenter viser, fortsetter embryonal utvikling mer komfortabelt på bakgrunn av redusert oksygenkonsentrasjon, som oppstår når endometrielaget er 8 til 12 millimeter tykt.
Epidemiologi
Unormal utvikling og underutvikling av indre reproduksjonsorganer hos kvinner utgjør omtrent 4% av alle kjente fødselsskader. De finnes hos 3,2% av pasientene i fertil alder.
Generelt opptar mangler i utviklingen av det urogenitale systemet fjerdeplassen i listen over alle medfødte menneskelige anomalier.
Ifølge statistikk har kvinner med 2 eller 3 grad av livmorhypoplasi alle muligheter for å bli gravid og føde en sunn baby: dette blir lettere ved kompetent behandling som er foreskrevet av en lege. Med den første graden av patologi reduseres sjansene for unnfangelse kraftig, forutsatt at eggstokkene fungerer normalt og produksjonen av fullverdige egg, kan in vitro befruktning utføres ved å kontakte surrogatistjenesten.
Uterin hypoplasia er ofte funnet i nærvær av polycystisk ovariesykdom. De vanligste komplikasjonene av hypoplasi er infertilitet og ektopisk graviditet.
Fører til livmorhypoplasi
Det er mange kjente årsaker til utviklingen av livmorhypoplasi. Imidlertid er de oftest angitte følgende:
- nedsatt intrauterin utvikling av fosteret (patologi dannes allerede før jenta blir født);
- forstyrret hormonbalanse som skjedde i barndommen eller ungdomsårene, skjoldbrusk sykdom;
- genetisk disposisjon (lignende problemer ble diagnostisert hos andre kvinnelige slektninger).
Prosessene med hypoplasi i livmoren kan utvikles som et resultat av alvorlige stressende situasjoner som fant sted i tidlig barndom. Ofte er "skyldige" langvarige smittsomme og inflammatoriske sykdommer, usunt kosthold, overdreven fysisk aktivitet, etc. [3]
Livmoren i kvinnekroppen begynner å dannes på stadium av intrauterin utvikling, som oppstår omtrent ved den femte uken av svangerskapet. Før den fysiologiske fullføringen av svangerskapet, bør dette organet være fullformet, selv om størrelsen fortsatt er liten. Frem til ti år er livmorveksten langsom, gradvis. Videre, i opptil tre år, er organet i bukhulen, og faller deretter under - i bekkenhulen. Etter ti år og opp til fjorten år er livmorens vekst betydelig aktivert: på pubertetsstadiet vil den tilegne seg sine normale volumer:
- livmor ca 48 mm lang, 33 mm tykk, 41 mm bred;
- hals ca 26 mm lang;
- den totale lengden på livmoren og livmorhalsen er ca 75 mm.
Hvis det er en unormal utvikling, eller hypoplasi i livmoren, skyldes dette ofte følgende årsaker:
- Noe forhindret den normale utviklingen av organet selv på scenen av dets dannelse. Kanskje var det intrauterin rus, eller en funksjonsfeil på genet eller kromosomnivå, som førte til en stopp i veksten av kjønnsorganet.
- Livmoren utviklet seg normalt, men det oppsto en funksjonsfeil i barnets kropp som påvirket arbeidet i det endokrine systemet (hormonell bakgrunn).
Feil kan oppstå:
- på bakgrunn av en alvorlig virusinfeksjon (for eksempel angriper influensavirus ofte de viktigste organene i det endokrine systemet, som hypofysen og hypothalamus);
- etter hyppige smittsomme sykdommer i luftveiene, inkludert SARS, betennelse i mandlene;
- med konstant eller alvorlig rus, inkludert nikotin, alkoholholdig og narkotisk;
- på grunn av konstant opphold i en tilstand av stress, eller langvarige og dype belastninger som påvirker hypothalamus negativt;
- med mental eller fysisk overbelastning, som også blir alvorlig stress for kroppen;
- som et resultat av mangel på vitaminer i kroppen (som betyr uttalt hypovitaminose);
- mot bakgrunnen av tumorprosesser i hypofysen eller hypothalamus;
- når reproduksjonsorganene blir skadet av en virusinfeksjon, spesielt meslinger, kusma, røde hunder;
- dårlig ernæring, regelmessig underernæring, tvungen og målrettet begrensning i jentens diett;
- tidlige kirurgiske inngrep på eggstokkene.
Risikofaktorer
Risikogruppen for fødsel av barn (jenter) med livmorhypoplasi inkluderer kvinner som har dårlige vaner (alkoholmisbruk, røyking), narkotikamisbruk, eller som regelmessig møter yrkesmessige farer, eller som lider av virusinfeksjoner eller rus i de tidlige stadiene av svangerskapet. Rollen til en arvelig faktor, sannsynlig biologisk cellulær mindreverdighet (som betyr strukturen til kjønnsorganene), de skadelige effektene av kjemiske, fysiske og biologiske påvirkninger anses også som ubestridt. [4]
Medfødt type livmorhypoplasi er et tegn på seksuell infantilisme eller integrert patologi som oppstår som et resultat av skade på embryoet under svangerskapet, eller på grunn av genetiske årsaker. Ofte er utløseren et brudd på reguleringssystemet fra hypothalamus, eller på grunn av ovariesvikt mot bakgrunn av overdreven hypofyseaktivitet. Slike reguleringsforstyrrelser er kjent i barndommen og ungdomsårene. De er assosiert med slike faktorer:
- hypovitaminose;
- ulike former for rus (inkludert alkoholholdige og narkotiske stoffer);
- nervesykdommer;
- overdreven mental og fysisk (sport) stress som ikke tilsvarer kjønn og alder);
- anoreksi;
- hyppige smittsomme prosesser i kroppen (angina, virusinfeksjon, influensa).
Disse faktorene påvirker direkte inhiberingen av utviklingen av et opprinnelig normalt dannende livmororgan.
Patogenesen
Intrauterin livmorutvikling oppstår fra den midterste delen av sammenkoblede Müller-kanaler som smelter sammen. Dannelsen av disse kanalene ble notert allerede i de første fire ukene av svangerskapet, og de smelter sammen i den andre graviditetsmåneden. I fusjonssonen i det nedre kanalsegmentet dannes skjeden, og de øvre segmentene forblir frakoblet: deretter dannes egglederne fra dem. Enhver feil i fusjons- og dannelsesprosessen kan føre til forskjellige typer defekter i reproduksjonsorganets utvikling, inkludert delvis eller fullstendig duplisering. Med utilstrekkelig utvikling av en kanal oppstår uterin asymmetri. Uterin hypoplasia vises som et resultat av en forstyrret prosess med gjensidig regulering av det endokrine og reproduktive systemet i fosteret. [5]
I tillegg kan hypoplasi forekomme under påvirkning av eksterne ugunstige faktorer som direkte eller indirekte påvirker fosteret på forskjellige stadier av svangerskapet. Videre avhenger alvorlighetsgraden av medfødt anomali av varigheten av eksponeringen og av svangerskapsperioden.
De viktigste bivirkningene inkluderer:
- mikrobielle og virusinfeksjoner;
- somatiske patologier;
- svikt i det endokrine systemet;
- genetisk predisposisjon;
- tar visse medisiner som er forbudt for bruk under graviditet;
- profesjonell skade;
- narkotiske virkemidler;
- alkohol, røyking;
- dype eller langvarige stressende situasjoner, psyko-emosjonell stress;
- langvarig faste, dårlig og ensformig mat;
- ugunstig økologi.
Symptomer livmorhypoplasi
Hypoplasi i livmoren avslører sjelden seg med noen symptomer, så pasienter mistenker ofte ikke engang at de har et slikt avvik. Klinisk manifesterer problemet seg ikke hvis organet er noe redusert, eller en slik reduksjon skyldes fysiologi - det vil si kvinnens individuelle egenskaper. Så en liten livmor er typisk for miniatyr, korte og tynne jenter, noe som er normen for dem. [6]
Patologisk livmorhypoplasi kan ledsages av følgende symptomer:
- alvorlig smerte i underlivet som oppstår ved utbruddet av menstruasjonsblødning;
- regelmessig, alvorlig, langvarig smerte i hodet, samtidig kvalme, en betydelig forverring av velvære i begynnelsen av den månedlige syklusen;
- undervektige, små brystkjertler;
- sen menstruasjon (etter 15-16 år);
- uregelmessig månedlig syklus
- milde sekundære seksuelle egenskaper.
Allerede ved den første undersøkelsen kan du være oppmerksom på mangel på fysisk utvikling. Kvinner med livmorhypoplasi er oftere tynne, korte, med svakt kjønnshår og aksillært hår, et smalt bekken, små brystkjertler. Under en gynekologisk undersøkelse kan andre tegn også bemerkes:
- underutviklede kjønnslepper, bare klitoris;
- liten størrelse på eggstokkene;
- forkortet og innsnevret skjede;
- kronglete eggleder;
- feil konfigurasjon av livmorhalsen;
- utilstrekkelig størrelse og feil konfigurasjon av livmororganet.
Imidlertid oppdages alle disse tegnene allerede under undersøkelsen, siden kvinner ofte søker medisinsk hjelp på grunn av manglende evne til å bli gravid, hyppige spontanaborter, mangel på orgasme, svak sexlyst, kronisk tilbakevendende endometritt, endocervicitt, etc.
Uterin hypoplasia kan gjenkjennes så tidlig som ungdomsårene, basert på slike mistenkelige tegn:
- sen menstruasjonsstart (tidligst 15 år, noen ganger senere);
- uregelmessighet i den månedlige syklusen, periodisk amenoré;
- alvorlig smertesyndrom, som noteres ved hver ankomst av en ny månedlig syklus;
- for kraftig eller for lite menstruasjonsblødning;
- dårlig fysisk utvikling av typen infantilitet (tynnhet, kort vekst, innsnevret bekken, dårlig formet bryst)
- svak alvorlighetsgrad av sekundære seksuelle egenskaper.
Eldre kvinner har ofte:
- infertilitet;
- spontanabort;
- hyppig betennelse i kjønnsorganene;
- svak libido;
- svak eller fraværende orgasme.
Selvfølgelig er livmorhypoplasi ikke alltid årsaken til disse lidelsene. Imidlertid er det disse tegnene som ofte lar en mistenke et problem og søke medisinsk hjelp. [7]
Uterin hypoplasia og multifollicular eggstokkene
Multifollikulære eggstokker er en patologisk tilstand der et stort antall follikler (mer enn 8) modnes samtidig i eggstokkene. Vanligvis varierer antall follikler i hver eggstokk fra 4 til 7.
Ofte begynner lidelsen i ungdomsårene, men den kan utvikle seg senere. Patologi er ofte assosiert med kroniske endokrine lidelser eller smittsomme og inflammatoriske sykdommer, samt med alvorlig stress. Hos noen pasienter diagnostiseres livmorhypoplasi samtidig med multifollikulære eggstokker .
En lignende kombinasjon av patologier manifesteres ved fravær av regelmessig menstruasjon, sårhet i menstruasjonen. Det er også typiske ytre manifestasjoner assosiert med hormonforstyrrelser: en kvinne har vanligvis kviser, ustabil kroppsvekt (oftere - overvekt, spesielt på magen), utseendet på flekker på huden som akantose, tynning av håret. I tillegg klager pasienter med multifollikulære eggstokker på bakgrunn av livmorhypoplasi ofte om psykiske problemer, mange av dem har apati, depressive lidelser og en reduksjon i sosial aktivitet. [8]
Behandling av en slik kombinert patologi er kompleks, individuell og langsiktig, med obligatorisk hormonbehandling.
Uterin hypoplasia og kolpitt
Uterin hypoplasia eksisterer ofte sammen med forskjellige inflammatoriske patologier - for eksempel kolpitt eller vaginitt. Denne sykdommen er en betennelse i vaginal slimhinnen, kan være smittsom og ikke-smittsom. Det kan forekomme i alle aldre, selv i nyfødtperioden.
De karakteristiske tegnene på kolpitt er som følger:
- vaginal utslipp av forskjellige typer (flytende, tykk, sammenstøpt, skummende, etc.);
- hevelse og rødhet i vulva;
- ubehag i form av kløe og svie i kjønnsområdet;
- ubehagelig lukt av utflod;
- forstyrrelser i nervesystemet, hovedsakelig forbundet med en tilstand av ubehag, smerte, konstant kløe (søvnforstyrrelser, irritabilitet, angst);
- smerter i bekkenområdet og ytre kjønnsorganer, smerter i skjeden under samleie;
- noen ganger, men ikke alltid - en økning i kroppstemperaturen;
- hyppig vannlating, smerte under og etter vannlating.
Kolpitt reagerer vanligvis godt på behandlingen, men på bakgrunn av livmorhypoplasi får sykdommen et kronisk tilbakefall. [9]
Er det mulig å bli gravid med livmorhypoplasi?
Uterin hypoplasia skaper alltid hindringer for utbruddet av graviditet, uavhengig av graden av brudd. Et redusert organ har ofte ufullstendig utviklede eggstokker, noe som er spesielt ugunstig. Imidlertid, selv med livmorhypoplasi, blir kvinner gravide og reproduserer sunne babyer. Sannsynligheten for dette bestemmes av graden av patologi.
- Den mest alvorlige er den første graden av hypoplasi: hos pasienter med en slik diagnose er livmoren virkelig miniatyr - omtrent tre centimeter. Et slikt organ kalles også "embryonalt", eller "intrauterint", siden dets utvikling stopper på stadium av intrauterin utvikling. Korrigering av denne graden av patologi anses som umulig, fordi en kvinne ikke en gang har en månedlig syklus. Utbruddet av svangerskapet er oftest bare mulig ved hjelp av surrogati - forutsatt at eggstokkene fungerer normalt.
- I tilfelle hypoplasi av livmoren i II-grad snakker de om en infantil, eller "barn" livmor: dens dimensjoner er omtrent 3-5 cm, lokaliseringen av eggstokkene er høy, rørene er lange, uregelmessig konfigurert. Som regel er orgelet relatert til nakken i størrelsesforholdet 1: 3. En kvinnes perioder kommer med forsinkelse (etter 15 år), de er smertefulle og uregelmessige. Takket være kompetent og langvarig behandling av slike pasienter kan graviditet oppnås. Det er ganske vanskelig å føde et barn, men det er mulig: i løpet av hele svangerskapsperioden er det risiko for spontanabort, så kvinnen overvåkes kontinuerlig.
- Grad III livmorhypoplasi er preget av organstørrelser fra 5 til 7 cm, med et forhold mellom livmor og livmorhals på 3: 1. Patologien behandles med bruk av hormonelle midler, graviditet er ganske sannsynlig. Det er også mange kjente tilfeller da en pasient ble gravid med tredje grad av livmorhypoplasi alene: eksperter peker på muligheten for å gjenopprette normal livmor- og ovariefunksjon med utbruddet av seksuell aktivitet.
Stages
Eksperter snakker om tre grader av livmorhypoplasi, som bestemmer de viktigste egenskapene til patologien.
- Den mest ugunstige når det gjelder fruktbarhet er den embryonale (føtale) livmoren, det er også hypoplasi av livmoren i første grad: dens ytre dimensjoner er mindre enn 30 mm, det er praktisk talt ingen livmorhulen. Dette skyldes det faktum at dannelsen av en slik livmor er fullført selv på stadium av intrauterin utvikling.
- Hypoplasi i livmoren i 2. Grad er den såkalte "barnas" livmor, som måler opptil 50 mm. Normalt bør en slik organstørrelse være tilstede hos en jente på ni eller ti år. I dette tilfellet har livmoren et hulrom, om enn et relativt lite. [10]
- Grad 3 livmorhypoplasi kalles en "tenårings" livmor: den har opptil 70 mm lengde - normalt er dette størrelsen på et organ hos en 14-15 år gammel ungdom. Hvis vi tar i betraktning at den normale livmorlengden anses å være 70 mm eller mer, blir den tredje graden av patologi ansett som den mest gunstige når det gjelder realiseringen av en kvinnes reproduksjonsfunksjon.
Moderat livmorhypoplasi
Moderat hypoplasi i livmoren bestemmes vanligvis av den tredje graden av sykdommen og har ingen uttalte forskjeller fra standard dimensjonsverdier. En særegen indikator er forholdet mellom livmorens kropp og livmorhalsen, som tilsvarer 3: 1. Organets lengde tilsvarer vanligvis 7 cm. I mange tilfeller korrigeres denne graden av patologi uavhengig med utbruddet av seksuell aktivitet.
Moderat manifestasjon av hypoplasi gjelder vanligvis ikke medfødte abnormiteter. Et slikt brudd kan oppstå på bakgrunn av hormonelle lidelser som har oppstått som et resultat av overdreven fysisk og mental overbelastning, stressende forhold, langvarig faste eller underernæring og feil spiseatferd. Andre mulige årsaker inkluderer virusinfeksjon, eksisterende kronisk betennelse i mandlene, forgiftning og rus (narkotisk, alkoholholdig, nikotin). Under påvirkning av disse faktorene bremser livmoren sin utvikling, uavhengig av om størrelsen på organet tilsvarte normene hos nyfødt og barndom.
Komplikasjoner og konsekvenser
Uterin hypoplasia er primært assosiert med infertilitet. Hvis størrelsen på organet ikke overstiger 30 mm, blir graviditet nesten umulig. Og hvis unnfangelse fremdeles oppstår, snakker de om en betydelig risiko for å utvikle ektopisk graviditet. Faktum er at livmorhypoplasi ofte kombineres med en underutvikling av rørsystemet: rørene er tynnere og har patologisk tortuositet.
Siden hormonmangel regnes som en av de vanligste årsakene til patologi, forstyrres også det naturlige forsvaret av urogenitalkanalen. Dette medfører utvikling av smittsomme og inflammatoriske prosesser i indre kjønnsorganer: en kvinne med livmorhypoplasi har ofte endometritt, endocervicitt, adnexitt, etc.
Alvorlig hypoplasi bidrar til utvikling av tumorprosesser i reproduksjonssystemet, både godartet og ondartet i opprinnelsen. For å unngå komplikasjoner, må en kvinne med livmorhypoplasi gjennomgå dispensary observasjon av en gynekolog. [11]
Diagnostikk livmorhypoplasi
Diagnostiske prosedyrer begynner med intervjuing og undersøkelse av pasienten. Uterin hypoplasia kan mistenkes hvis det er tegn på kjønnsinfantilisme:
- svak hårvekst i kjønnsområdet og armhulene;
- utilstrekkelig utvikling av de ytre kjønnsorganene;
- innsnevret skjede.
Livmorhalsen har en uregelmessig konisk konfigurasjon, og organets kropp er flat og underutviklet. [12]
Analyser som kreves på poliklinisk nivå:
- generell klinisk undersøkelse av blod og urin;
- koagulogram (protrombintid, fibrinogen, aktivert delvis tromboplastintid, internasjonalt normalisert forhold);
- biokjemisk blodprøve (indikatorer på urea og kreatinin, totalt protein, dekstrose, total bilirubin, alaninaminotransferase, aspartataminotransferase);
- Wasserman-reaksjon i blodserum;
- bestemmelse av HIV p24 antigen ved bruk av ELISA-metoden;
- bestemmelse av HbeAg av hepatitt C-virus ved bruk av ELISA-metoden;
- vurdering av totale antistoffer mot hepatitt C-virus ved bruk av ELISA-metoden;
- gynekologisk smøre.
Instrumentdiagnostikk inkluderer følgende prosedyrer:
- ultralydundersøkelse av bekkenorganene;
- elektrokardiografi;
- karyotype cytologi for å ekskludere eller bekrefte kromosomale utviklingsavvik;
- avbildning av magnetisk resonans av bekkenorganene;
- kolposkopi;
- hysteroskopi;
- hysterosalpingografi.
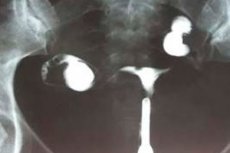
Ultralyd, røntgenundersøkelse, hysterosalpingografi indikerer en utilstrekkelig størrelse på organet, en uregelmessig konfigurasjon (tortuositet) av egglederne og en liten størrelse på eggstokkene. Sørg for å undersøke nivået av kjønnshormoner (follikkelstimulerende hormon, progesteron, østradiol, prolaktin, luteiniserende hormon, testosteron) og skjoldbruskhormoner (skjoldbruskstimulerende hormon, T4). Mange pasienter gjennomgår livmorintubasjon, bestemmelse av beinalder, røntgen av det tyrkiske salområdet og magnetisk resonansavbildning av hjernen. [13]
I tillegg er det nødvendig med konsultasjon av en terapeut hvis ekstragenitale patologier er til stede, samt konsultasjoner av en endokrinolog, urolog, kirurg, hvis det er brudd fra andre relaterte organer og systemer.
Ultralyd for livmorhypoplasi regnes som en av de mest informative diagnostiske studiene. Prosedyren utføres ved hjelp av en vaginal og transabdominal probe, langsgående og tverrgående skanning. [14]
- Før den transabdominale gynekologiske ultralydundersøkelsen er pasienten forberedt: en time før inngrepet, bør hun drikke minst 1 liter vann uten gass og ikke urinere før studien er fullført.
- Transvaginal ultralyd krever ikke spesiell forberedelse, og det er bedre å tømme blæren før prosedyren.
Bare en lege kan tolke resultatene av ultralyddiagnostikk.
Ekko av livmorhypoplasi er som følger:
- organlengdeparametere samsvarer ikke med alder og fysiologisk norm;
- livmorhalsen er stor i forhold til livmorens kropp;
- det er en uttalt bøyning av organet fremover;
- Egglederne er tynne, kronglete, avlange.
Livmorens kropp er normalt litt tilbøyelig fremover, noe som er definert av begreper som "anteversio" og "anteflexio". Dimensjonene til livmoren bestemmes i form av en tverrgående, langsgående og anteroposterior indikator:
- den langsgående indikatoren karakteriserer lengden på organet og varierer normalt fra 45 til 50 mm (hos en kvinne som føder, kan det øke til 70 mm) + lengden på livmorhalsen skal være 40-50 mm;
- den tverrgående indikatoren karakteriserer bredden på organet og varierer normalt fra 35 til 50 mm (hos en kvinne som har født, kan den øke til 60 mm);
- anteroposterior indikator indikerer tykkelsen på livmoren og er normalt fra 30 til 45 mm.
Tykkelsen på endometrium varierer gjennom den månedlige syklusen. På 5-7. Menstruasjonsdag bestemmes dens tykkelse til 6-9 mm. [15]
Ofte er ultralyd alene tilstrekkelig for å diagnostisere livmorhypoplasi. Resten av forskningen utføres for å avklare diagnosen og søke etter årsakene til patologi, noe som er nødvendig for ytterligere riktig og effektiv behandling.
Differensiell diagnose
|
Patologi type |
Månedlig sykluskvalitet |
Ultralydskilt |
Gynekologisk undersøkelse |
|
Avvik fra seksuell utvikling |
Mangel på menstruasjonsfunksjon i puberteten |
Det er tegn på abnormiteter: det er ingen livmorhals og livmorlegeme, det er et rudimentært horn eller intrauterint septum, eller en tohornet livmor |
Tegn på unormal utvikling av reproduktive organer er funnet |
|
Adenomyose |
Menstruasjonssyklusen er uregelmessig, menstruasjonsblødningen er sparsom eller tung, det er brun utflod, menstruasjonen er smertefull |
Livmorens anteroposterior størrelse økes, det er soner med høy ekkogenitet i myometrium, mindre runde anekoiske formasjoner (3-5 mm) |
Livmoren er moderat smertefull, har noder (endometriomas), forstørret |
|
Dysmenoré |
Den månedlige syklusen er til stede, men pasientene klager over alvorlig smerte |
Ingen typiske ekko |
Patologiske tegn under en gynekologisk undersøkelse oppdages ikke |
|
Bekkenbetennelsessykdom |
Uregelmessig, langvarig livmorblødning |
Feil størrelse på livmoren og tykkelsen på endometrium, en høy grad av vaskularisering, væske i det lille bekkenet, fortykkede egglederrør, en ikke-ensartet reduksjon i ekkogenisiteten til myometriumsonene |
Sårhet i livmoren og dens mykhet, tilstedeværelsen av tubo-ovarieformasjoner, rus symptomer |
Hvem skal kontakte?
Behandling livmorhypoplasi
Behandling for hypoplasi i livmoren er foreskrevet med tanke på graden av patologi og forfølger følgende mål:
- eliminering av brudd, korreksjon av organparametere;
- restaurering av den månedlige syklusen, seksuell og reproduktiv funksjon;
- optimalisering av livskvaliteten.
Grunnlaget for terapi for livmorhypoplasi er bruk av hormonerstatning eller stimulerende medisiner. Korrekt valgt behandling lar deg oppnå en økning i størrelsen på organet, tilstrekkelig for dets normale fysiologiske funksjoner.
I tillegg er fysioterapeutisk behandling involvert i form av magnetoterapi, laserterapi, diatermi, induktotermisk, UHF-prosedyrer, balneoterapi, bruk av ozokeritt og parafin. Det grunnleggende målet med fysioterapi er å forbedre blodsirkulasjonen i livmoren.
En utmerket effekt oppnås fra endonasal galvaniseringsprosedyren: denne metoden innebærer å stimulere hypothalamus-hypofysen, noe som fører til en økning i produksjonen av hormonelle stoffer, nemlig luteiniserende hormon og follikkelstimulerende hormon. [16]
Som støtte og akselerasjon av utvinning, vises pasienter med livmorhypoplasi vitaminbehandling, fysioterapiøvelser, manuell terapi med gynekologisk massasje og spa-behandling.
Vitaminkomplekspreparater som inneholder vitamin A, B, D-grupper, tokoferol, askorbinsyre og folsyre brukes. E-vitamin har en antioksidant effekt, stabiliserer den månedlige syklusen og optimaliserer reproduksjonsfunksjonen. C-vitamin styrker det vaskulære nettverket, forbedrer blodstrømmen.
For å forbedre fruktbarheten, bør en kvinnes diett gjennomgås. Legen vil definitivt avbryte strenge dietter og faste, anbefale å følge et fullstendig kosthold, konsumere mer fiber, grønnsaker og frukt, vegetabilske oljer, frokostblandinger. Spesielt anbefales er mat som spinat, brokkoli og rosenkål, tomater, sesam- og linfrøolje og sjømat.
Medisiner
Legemiddelbehandling er vanligvis kompleks, inkludert bruk av medisiner som er forskjellige i virkningsmekanismen.
- Hormonale midler:
- et kontinuerlig forløp av østrogener i puberteten;
- østrogener for den første fasen av den månedlige syklusen, gestagener for den andre fasen.
Med utilstrekkelig generell somatisk utvikling brukes skjoldbruskkjertelhormoner (natriumlevotyroksin, 100-150 mcg per dag), anabole steroider (methandrostenolon 5 mg 1-2 ganger daglig, avhengig av type lidelser). [17]
- Antibiotika er foreskrevet for hyppige smittsomme prosesser:
- sulbactam / ampicillin (intravenøst 1,5 g);
- klavulanat / ampicillin (i.v. 1,2 g);
- cefazolin (intravenøst 2 g);
- cefuroxime (intravenøst 1,5 g);
- vancomycin (hvis du er allergisk mot beta-laktamantibiotika) 7,5 mg / kg hver 6. Time eller 15 mg / kg hver 12. Time i 7-10 dager;
- ciprofloxacin 200 mg intravenøst 2 ganger daglig i en uke;
- makrolid antibiotikum azitromycin 500 mg en gang daglig intravenøst i 3-5 dager.
Langvarig hormonbehandling er ofte ledsaget av uønskede bivirkninger som alle pasienter bør være klar over:
- smerte, brystforstørrelse
- økt appetitt, noen ganger kvalme;
- tørre slimhinner;
- føler seg trøtt, svak;
- trombose, tromboembolisme.
Det er viktig å forstå at bivirkninger ikke forekommer hos alle pasienter, og deres alvorlighetsgrad er også forskjellig. Samtidig uten hormonbehandling er det ofte umulig å korrigere livmorens tilstand og bli kvitt hypoplasi, siden veksten og utviklingen av organet direkte avhenger av produksjonen av hormoner i kroppen.
Behandling med hormonelle medisiner
Hormonelle medikamenter for livmorhypoplasi blir nesten alltid hovedlenken i behandlingen. De hjelper til med å balansere hormoner, noe som hjelper til med å gjenopprette livmorutviklingen.
Ofte blir følgende hormonelle midler de valgte medisinene:
- Femoston er et medikament av østradiol og dydrogesteron, som aktiverer utviklingen av hele reproduksjonssystemet som helhet, inkludert egglederne. Behandlingen er langvarig, intermitterende: ordningen er utarbeidet av den behandlende legen, med tanke på pasientens individuelle egenskaper og kroppens respons på behandlingen.
- Duphaston med livmorhypoplasi foreskrives veldig ofte. Dette hormonelle middel er en kunstig analog av progesteron, noe som er spesielt relevant når det gjelder endometriehypoplasi. Duphaston stabiliserer balansen mellom hormoner i kroppen hvis den tas i kombinasjon med andre komplekse legemidler. Varigheten av behandlingen er vanligvis mer enn seks måneder. Dosen og doseringsregimen fastsettes av legen individuelt.
- Estrofem er et medikament som hjelper til med å stabilisere balansen av østrogen i kvinnekroppen, for å aktivere utviklingen av hovedformeringsorganet og for å forbedre egglederfunksjonen. Samtidig blir den månedlige syklusen bedre. Tabletter tas 1 stk. Hver morgen. Varigheten av behandlingsforløpet bestemmes av legen individuelt. Som regel holdes kurs i kort tid (ca. 2 måneder), hvoretter det er nødvendig å ta en pause.
- Ovestin inneholder et naturlig hormon fra en kvinne - østriol. Dette hormonet samhandler med kjernene i endometrieceller, normaliserer tilstanden til epitelet. Som regel brukes stoffet i form av suppositorier: legg 1 stikkpiller per dag med en langsom reduksjon i dosering, avhengig av behandlingsdynamikken. Vaginale suppositorier settes inn i skjeden om kvelden før du legger deg.
- Microfollin er et etinyløstradiolmedisin som eliminerer forstyrrelser assosiert med mangel på endogene østrogener, stimulerer spredning av endometrium og vaginalepitel, bidrar til utvikling av livmoren og sekundære seksuelle egenskaper hos en kvinne med hypoplasi.
I ingen tilfeller kan hormonell behandling utføres uavhengig: slike medisiner foreskrives alltid av en lege, og i fremtiden kontrollerer de inntaket, justerer dosering og bruksfrekvens. Det tas nødvendigvis hensyn til kvinnens kropps reaksjon på hormonbehandling og dynamikken i behandlingen. [18]
Fysioterapi behandling
I form av et tillegg til legens hovedresepter for hypoplasi i livmoren, brukes fysioterapiprosedyrer vellykket. Følgende er spesielt vanlige:
- Magnetoterapi ved hjelp av et magnetfelt har en decongestant og anti-inflammatorisk effekt, forbedrer blodsirkulasjonen og stimulerer cellestrukturer.
- Ultralydsterapi påvirker organet på mobilnivå, stimulerer stoffskiftet i vev, som er kombinert med uttalt varmeproduksjon. Med en økning i temperaturen forbedres blodsirkulasjonen, smerten forsvinner, vedheftene blir myke. I tillegg aktiverer ultralydvibrasjoner hormonfunksjonen til eggstokkene, noe som bidrar til etableringen av den månedlige syklusen.
- Fonoforese lar deg levere medisiner direkte til det patologiske fokuset ved hjelp av ultralydbølger. Dette gjør at stoffet kan virke på en lokal måte, noe som i stor grad reduserer sannsynligheten for bivirkninger. Oftest leveres antibakterielle legemidler, betennelsesdempende og vitaminmidler til vevet ved fonoforese.
- Elektroforese "fungerer" analogt med fonophorese, men en elektrisk strøm brukes til å lede medisiner.
I tillegg, med hypoplasi i livmoren, vises gynekologiske massasjebehandlinger: 10 minutter daglig i 1-1,5 måneder. Gynekologisk vibrasjonsmassasje optimaliserer lymfe og blodsirkulasjon i det lille bekkenet, slik at du kan eliminere overbelastning og forbedre metabolske prosesser. Takket være vibrasjonsmassasje er det mulig å styrke det ligamentøs-muskulære systemet i livmororganet og bekkenbunnen. Induktoterapi og akupunktur er også nyttig. [19]
Urtebehandling
Alternative behandlingsmetoder for livmorhypoplasi kan brukes, men de vil bare ha en reell gunstig effekt i forbindelse med hovedmedikamentell behandling. Med andre ord, fullverdig konservativ behandling kan ikke erstattes med hjemmemedisiner, men det er fullt mulig å supplere den.
Urte-te, avkok og infusjoner basert på urter som har betennelsesdempende og hormonell aktivitet, blir vellykket brukt som urtemedisiner som korrigerer livmorhypoplasi.
- Borovaya livmor, eller orthilia ensidig, inneholder både fytoøstrogener og planteprogesteron, derfor er planten indisert for behandling av mange gynekologiske sykdommer. Ofte, hjemme, bruker de ensidig orthyliumtinktur. For tilberedning, ta 100 g tørt knust plante, hell 1 liter vodka, legg på et mørkt sted. Det holdes under lokket i 2 uker, hvorpå det filtreres og inntaket begynner: 35 dråper med en liten mengde vann mellom måltidene, to ganger om dagen. Behandlingen er vanligvis lang, i flere måneder. Produktet skal ikke tas i barndommen.
- Knotweed, eller bird knotweed, har antiinflammatoriske, antibakterielle, vanndrivende, antitumor, smertestillende effekter. Takket være phytonutrients inkludert i planten, er knotweed i stand til å stimulere det kvinnelige reproduktive systemet, forbedre hormonproduksjonen og stabilisere den månedlige syklusen. Planten er tatt i form av avkok. Tørket gress i en mengde på 20 g helles med 200 ml kokende vann, insisterte i en time under et lokk. Ta en slurk 3-4 ganger om dagen 30 minutter før måltidene.
- Sage er i stand til å stimulere produksjonen av østrogen av kvinnekroppen, for å etablere eggløsning. Forberedelser fra planten tas i den første fasen av syklusen, etter at menstruasjonsblødningen er fullført (ca. 4-5 dager). Du bør ikke ta salvie for endometriose, svulster, uttalt hypertensjon. For å tilberede medisinen ta 1 ss. L. Tørr plante, bryg 200 ml kokende vann, insister til kjølig, filtrer og oppbevar i kjøleskapet. I løpet av dagen må du drikke hele infusjonen, som er omtrent 50 ml 4 ganger om dagen.
- Elecampane stabiliserer vellykket menstruasjonssyklusen, forbedrer blodsirkulasjonen i peritonealområdet, og bidrar dermed til organets utvikling. For å forberede infusjonen av planten 2 ss. L. Råvarer helles i 0,5 liter kokende vann og holdes under lokk i en halv time. Videre blir infusjonen filtrert og delt inn i to halvdeler: den ene delen drikkes om morgenen en halv time før frokost, og den andre - en time før middagen. Ta medisinen daglig. Hvis kvalme, svakhet dukker opp, reduseres dosen.
- Den røde børsten er et naturlig urtemedisin som brukes aktivt til å behandle fibroids, fibroids, mastopati, cervikal erosjon, polycystisk ovariesykdom, uregelmessig menstruasjon og til og med livmorhypoplasi. For behandling av hypoplasi brukes en plantetinktur: 50 g tørre knuste råvarer helles i 0,5 liter vodka, insisterte i korket form på et mørkt sted i en måned (noen ganger må du riste det). Deretter blir tinkturen filtrert og begynner å ta 1 ts. Tre ganger om dagen 40 minutter før måltider. Behandlingsregimet er som følger: fire ukers innleggelse - to ukers fri.
Kirurgi
Med samtidig endometriehypoplasi på bakgrunn av mangel på effekt fra konservativ terapi, kan legen foreskrive en operasjon som involverer en separat diagnostisk curettage. Operasjonen består i reseksjon av det indre livmorlaget (den såkalte rengjøringen) for å aktivere fornyelse og påfølgende vekst av det funksjonelle endometriumlaget.
Intervensjonen utføres ved bruk av generell intravenøs anestesi ved vaginal tilgang (uten snitt).
Overvåking av ytelsen til kirurgiske prosedyrer utføres gjennom et hysteroskop, noe som gjør operasjonen nøyaktig og sikker.
Varigheten av det kirurgiske inngrepet er opptil en halv time, hvoretter pasienten blir plassert på avdelingen på dags sykehus, hvor hun er under tilsyn av medisinske spesialister i flere timer. Med en tilfredsstillende helsetilstand og fravær av komplikasjoner, kan en kvinne dra hjem den dagen. [20]
Forebygging
Forebyggende tiltak er nødvendige først og fremst under graviditetsforberedelse og på unnfangelsesstadiet. Primær forebygging av livmorhypoplasi kan omfatte følgende tiltak:
- Full ernæring av en kvinne i den fødedyktige perioden, og gir kvinnekroppen alle nødvendige vitaminer og mineraler, og tar kosttilskudd anbefalt av lege.
- Unngå å røyke og drikke alkohol, både i planleggingsfasen og under graviditeten. Du bør også passe deg på skadelig mat og drikke.
- Forebygging av eksponering for den kvinnelige kroppen av farlige stoffer - spesielt tungmetaller, plantevernmidler, visse medisiner.
- Rettidig forebygging av smittsomme sykdommer, vaksinasjon (for eksempel røde hunder-vaksine kan administreres minst 4 uker før graviditet til de pasientene som ikke tidligere har blitt vaksinert og ikke led av røde hunder i barndommen).
Det er nødvendig å ta vare på helsen til hele reproduksjonssystemet til en jente fra det øyeblikket hun ble født. Det anbefales å vise barnet til en lege - en pediatrisk gynekolog som allerede er i barndommen. Dette er nødvendig for at spesialisten skal kunne vurdere utviklingen av babyens kjønnsorganer.
Både i tidlig barndom og i etterfølgende aldersfaser, bør barnet beskyttes mot stress, sørge for normal ernæring, følge hygiene og forhindre smittsomme og inflammatoriske sykdommer.
I en veldig viktig aldersperiode - ungdomsår, fra omtrent 11 år gammel, må jenta være spesielt nøye beskyttet mot smittsomme patologier, og spesielt mot virale. Det er nødvendig å eliminere alle mulige infeksjonsfokuser i kroppen - for eksempel karies, kronisk betennelse i mandlene, etc.
Forklarende arbeid med barn spiller en veldig viktig rolle: det er viktig å forklare barnet hvorfor røyking, alkoholforbruk, bruk av narkotiske og giftige stoffer er skadelige. Disse faktorene forårsaker stor skade på barnets kropp, siden de har gonadotoksisitet.
Regelmessig mangel på søvn, sult, tidlig seksuell aktivitet og psyko-emosjonell overbelastning har en negativ innvirkning på utviklingen av det kvinnelige reproduktive systemet som helhet.
Prognose
Hvis livmorhypoplasi er forårsaket av forstyrrelser i det endokrine systemet, kan betimelig behandling være effektiv. Men den alvorlige formen for en medfødt defekt egner seg ikke til korreksjon, og sannsynligheten for å bli gravid hos en kvinne er praktisk talt redusert til null. [21]
Behandling med relativt liten grad av hypoplasi er langvarig, men prognosen er ofte gunstig: mange kvinner klarer å tåle trygt og føde en etterlengtet baby.
Det er viktig å forstå at pasienter umiddelbart trenger å innstille seg på langvarig behandling med streng overholdelse av alle medisinske resepter. Resultatet av denne behandlingen avhenger av graden av anomali og av årsakene til at den opptrer. Uterine hypoplasia er langt fra alltid helbredet. Imidlertid klarer leger ofte å oppnå det viktigste ønskede resultatet: kvinner blir gravide og blir mødre. Det viktigste er å finne en god spesialist som kompetent vil velge en tilnærming til behandling.

