Medisinsk ekspert av artikkelen
Nye publikasjoner
Candida vulvovaginitt
Sist anmeldt: 07.06.2024

Alt iLive-innhold blir gjennomgått med medisin eller faktisk kontrollert for å sikre så mye faktuell nøyaktighet som mulig.
Vi har strenge retningslinjer for innkjøp og kun kobling til anerkjente medieområder, akademiske forskningsinstitusjoner og, når det er mulig, medisinsk peer-evaluerte studier. Merk at tallene i parenteser ([1], [2], etc.) er klikkbare koblinger til disse studiene.
Hvis du føler at noe av innholdet vårt er unøyaktig, utdatert eller ellers tvilsomt, velg det og trykk Ctrl + Enter.
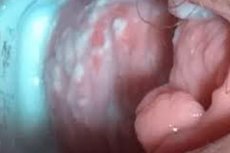
Candidiasis vulvovaginitt er en av de vanligste patologiene hos kvinner i reproduktiv alder. Sykdommen er preget av en inflammatorisk prosess provosert av forskjellige sopparter av slekten Candida. Behandlingen utføres inntil eliminering av patologiske symptomer.
Er Candida vulvovaginitt en trost?
Candidiasis vulvovaginitt eller trost er en patologi som utvikler seg som et resultat av økt aktivitet av den opportunistiske soppflora Candida. Slik flora er normalt til stede på slimhinnen i menneskekroppen, men den inflammatoriske prosessen og den tilsvarende patologiske symptomatologien oppstår når balansen i vaginal mikroflora forstyrres. [1] Det er foretrukket av senket immunitet, forskjellige smittsomme sykdommer, andre inflammatoriske prosesser. Problemet er ledsaget av ubehagelige sensasjoner, patologisk utflod vises, det er en ubehagelig lukt, etc. Candida vulvovaginitt er årsaken til omtrent en tredjedel av tilfellene av vulvovaginitt. [2].
Forskjellen er at trost kan manifestere seg ikke bare i form av vulvovaginitt. Candidiasis påvirker ofte munnhulen og urinsystemet, inkludert hos menn.
Bare en spesialist kan bestemme sykdomstypen og stille riktig diagnose etter å ha utført passende diagnostiske tiltak.
Epidemiologi
Candidiasis vulvovaginitt i mange år er lederen blant gynekologiske inflammatoriske sykdommer hos kvinner. Frekvensen av patologi er ganske høy:
- Minst 75% av kvinnene har hatt candidal vulvovaginitt minst en gang i løpet av livet;
- Minst 50% av kvinnene hadde tilbakevendende episoder av sykdommen;
- Cirka 8% har hyppige, vedvarende vulvovaginal candidiasis. [3]
I allmennpraksis antas det at kandidal vulvovaginitt forårsaker 15-30% av symptomatologien til inflammatoriske prosesser i det lavere kjønnsanalen. Derfor kan sykdommen tilskrives den vanligste blant alle gynekologiske lidelser.
Til dags dato er det beskrivelser av mer enn 170 representanter for biologisk mangfold for gjærlignende soppflora. Blant dem er det overveldende antallet - mer enn 85% Candida albicans.
Asymptomatisk transport av kandidal flora forekommer hos omtrent 18% av ikke-gravide pasienter i fertil alder.
Fører til Candidal vulvovaginitt
Det er kjent at soppfloraen normalt er til stede i det normale mikrobiomet i munnhulen, skjeden, tykktarmen. Blant de mer enn halvannet hundre isolerte variantene av Candida er det bare ni som anses som patogene for menneskekroppen. Cirka 90% av alle stammer av gjær soppinfeksjon funnet i skjeden til pasienter med kandidal vulvovaginitt er Candida albicans. Mye mindre vanlig, men forekommer likevel Candida glabrata, tropicalis, parapsilosis. Symptomatologien til disse lesjonene er vanligvis ikke forskjellig, selv om det påviste hyppigste forårsakende middel for candidal vulvovaginitt, Candida albicans, er sjeldnere assosiert med en vedvarende form for sykdommen. Imidlertid er Candida en del av den normale floraen hos mange kvinner og blir oppdaget hos 10% av asymptomatiske kvinner. [4]
Candida vulvovaginitt starter ofte på bakgrunnen av lav immunitet. Patogenet begynner å aktivt formere seg, de første symptomene, ubehag, utflod vises. [5]
En økning i soppinfeksjon er ofte assosiert med:
- Med stress;
- Generell dysbiose, ubalanse i diabetes;
- Smittsom betennelse;
- Med graviditet, andre hormonelle forandringer;
- Med bruk av immunundertrykkende medisiner og antibiotika;
- Med dårlig kosthold, å spise mye søtsaker;
- Med tilstedeværelsen av kroniske sykdommer som svekker kroppens immunforsvar;
- Med utilstrekkelig intim hygiene, hyppig bruk av syntetiske pads og undertøy av dårlig kvalitet.
Risikofaktorer
Det er en rekke faktorer som bidrar til utvikling av vulvovaginitt, men som ikke fungerer som direkte årsaker til den patologiske prosessen. Slike faktorer inkluderer:
- Dårlig overholdelse av reglene for intim hygiene, utidig erstatning av undertøy og absorberende pads;
- Promiskuøse seksuelle forhold;
- Forekomsten av bleieutslett i brettene til de ytre kjønnsorganene (f.eks. Overvekt);
- Dermatologiske sykdommer (eksem, psoriasis);
- Livmorprolaps, vaginal prolaps;
- Analfissures, rektovaginale patologier, hemoroider;
- Abscesser, karbunkler og furunkler lokalisert i nærheten av kjønnsorganene;
- Perioder med intense hormonelle bølger, inkludert graviditet;
- Cellegift, antibiotikabehandling, hormonbehandling;
- Strålebehandling;
- Forskjellige kroniske sykdommer i reproduktive organer;
- Skarpt fall i immunitet, langvarige smittsomme patologier, tumorprosesser, kirurgiske operasjoner.
Pasienter med tilbakevendende kandidal vulvovaginitt, definert som 4 eller flere episoder med kulturkoblet kandidal vulvovaginitt, har disponerende genetiske faktorer som gjør dem mottagelige for tilbakevendende soppinfeksjoner. Disse faktorene kan også forårsake en disposisjon for Candida overfølsomhetsreaksjoner. [6]
Patogenesen
Candidiasis vulvovaginitt er en smittsom sykdom som påvirker vulva og skjeden. Prosessen er provosert av gjærlignende sopp som tilhører slekten Candida. Det rammer både kvinner i aktiv fertil alder og jenter eller overgangsausale kvinner.
Patogenesen av utviklingen av kandidal vulvovaginitt er ganske kompleks og ikke helt forstått. Candida-stammer, som blir påvist hos pasienter med denne sykdommen eller hos bærere av soppinfeksjon, har de samme biokjemiske parametrene. Derfor kan det konkluderes med at viktigheten av den generelle kroppens tilstand i utviklingen av den smittsomme prosessen ikke er ubetydelig.
Utviklingen fortsetter i trinn:
- Soppadhesjon til slimhinnevev.
- Spredning av patogenet gjennom slimhinnevevet.
- Inntrengning av sopp i epitelaget ved å overvinne membranen til slimhinnen epitel, ytterligere penetrering i bindevevstrukturen.
- Inntreden av infeksjonen i det vaskulære nettverket, og sprer det til andre organer og systemer.
Den milde sykdomsforløpet kan stoppe på et av disse stadiene.
I de fleste tilfeller er det bare de overfladiske lagene i vaginalpitelet som er påvirket, men denne prosessen kan vare i årevis. En endring i balansen i mikrobiomet kan provosere en forverring av sykdommen, eller føre til remisjon eller utvinning. [7]
Symptomer Candidal vulvovaginitt
Uavhengig av provoserende faktorer, er symptomatologien for kandidal vulvovaginitt nesten alltid den samme, og avhenger bare av stadiet av soppprosessen.
Den akutte sykdomsforløpet er preget av livlige manifestasjoner av en intens inflammatorisk reaksjon. De første tegnene er vanligvis representert av kløe og smertefulle sensasjoner, med deres intensivering ved vannlating eller seksuell kontakt, motorisk aktivitet.
Under den foreløpige undersøkelsen kan hevelse i labia, rødhet i vulva og de indre lårene eller perineum bli lagt merke til. Dannelsen av erosjoner i området eksterne kjønnsorganer er mulig. Nevrotisk symptomatologi kan det oppstå søvnløshet.
Utladninger i kandidal vulvovaginitt kan være både rikelig og moderat, ofte av typen "ostemasse", sjeldnere - vannaktig, grumsete-grønn, med en ubehagelig lukt.
Forsømte stadier av candidale lesjoner kan være ledsaget av stigende infeksjon: pasienter blir funnet oophoritis, endometritis, salpingitt og tilbakefall forekommer under påvirkning av selv den minste hypotermi eller kostholdsfeil (forbruk av søtsaker, krydret krydder, etc.).
Candida vulvovaginitt hos barn
Candida vulvovaginitt hos jenter under 18 år er også forårsaket av gjærlignende sopp av slekten Candida. Den viktigste årsaken til infeksjon hos nyfødte er infeksjon under arbeid fra en bærermor. Under gjennomgangen av babyen gjennom fødselskanalen beholdes representanter for soppflora på huden og slimhinnene, som deretter begynner å aktivt multiplisere og utvikle seg. I tillegg er infeksjon mulig hvis babyen bades i et badekar der et familiemedlem med candidiasis tidligere vasket.
I ungdomstiden kan kandidal vulvovaginitt oppstå mot bakgrunnen for intense hormonelle forandringer.
I mange tilfeller observeres økt multiplikasjon av soppflora:
- Med langvarig og tilfeldig antibiotikabehandling;
- Med et kraftig fall i immunitet, hyppige forkjølelser;
- Ved diabetes mellitus, metabolske lidelser, allergier, bronkial astma;
- For hyppig fordøyelsesnød;
- Hos premature spedbarn;
- Under tørre, varme forhold;
- Lever i ugunstige sanitære og hygieniske forhold.
Diagnosen av barnet stilles av en barnelege på grunnlag av undersøkelse og resultatene av laboratorie- og instrumentell diagnostikk.
Candida vulvovaginitt under graviditet
Intens vekst av soppinfeksjon under graviditet er et ganske vanlig fenomen. Oftest oppdages problemet på slutten av andre trimester eller i begynnelsen av tredje trimester. Det er viktig å identifisere sykdommen i tide og eliminere den før arbeidskraften, noe som vil bidra til å utelukke utvikling av komplikasjoner, infeksjon av babyen.
Risikoen for å utvikle candidal vulvovaginitt er betydelig høyere hos de forventningsfulle mammaene som har hatt candidiasis minst en gang før svangerskapet.
Nesten umiddelbart fra unnfangelsesøyeblikket gjennomgår den kvinnelige kroppen betydelige endringer som dramatisk påvirker arbeidet med alle systemer og organer. Hormonstatus endres, produksjonen av kvinnelige kjønnshormoner øker, immunforsvaret undertrykkes, som spesielt skal kontrollere aktiviteten og forholdet mellom opportunistiske mikroorganismer. I tillegg endrer sterke hormonelle bølger balansen mellom mikroflora inne i skjeden, noe som betydelig øker kvinners mottakelighet for alle slags infeksjoner.
Hvis en gravid kvinne med kandidal vulvovaginitt blir behandlet på en rettidig og kompetent måte, er det ingen risikoer for henne eller det fremtidige barnet. Hvis sykdommen vil utvikle seg, og pasienten vil nekte behandling, i frykt for å skade fosteret, kan konsekvensene være ganske ugunstige. Det er viktig å innse at moderne farmasøytikk har et stort antall medisiner som er trygge for bruk under graviditet. Slike medisiner takler vellykket candida-infeksjon og utgjør ikke en trussel for det fremtidige barnet.
Skjemaer
I henhold til variantene av løpet av kronisk kandidal vulvovaginitt (varer mer enn tre måneder), akutt (mindre enn en måned) og subakutt vulvovaginitt (går fra en til tre måneder).
Av kursets natur skiller vedvarende (jevn kurs) og tilbakevendende kandidal vulvovaginitt (kjører med hyppige forverringer og remisjoner).
Avhengig av etiologien er vulvovaginitt ikke bare kandidisk, men også bakteriell, irriterende, allergisk, spesifikk. Blant spesifikke, tuberkuløse, gonorrheal, syfilitiske, syfilitiske, trichomonadal og sjeldnere virale vulvovaginitt er de vanligste.
Skiller også separat candidiasis, som er typisk for fraværet av symptomer og påvisning av gjærlignende sopp i små mengder under mikrobiologisk diagnose.
Komplikasjoner og konsekvenser
Til å begynne med kan kandidal vulvovaginitt ha en vag, lite uttrykt symptomatologi, noe som er spesielt merkbar i perioder med menstruasjonsblødning mot bakgrunnen for endringer i vaginalmiljøet. Hvis problemet ikke blir behandlet, vil sykdommen utvikle seg. Risikoen for å utvikle alle slags komplikasjoner øker, for eksempel:
- Hyperemi av slimete vev i kjønnsområdet;
- Dannelsen av mikrofrakturer, magesår;
- Hyppige tilbakevendende forverringer av kandidal vulvovaginitt;
- Spredning av infeksjon til nærliggende vev og organer;
- Hyppige inflammatoriske prosesser med reproduktive og urinorganer;
- Immunsvakhet;
- Infertilitet.
Ugunstige konsekvenser oppstår hvis en kvinne ignorerer behandlingen av denne sykdommen under graviditet. Det er sjeldne tilfeller når soppinfeksjon penetrerte placentalmembranen, noe som førte til intrauterin infeksjon i fosteret. Imidlertid er babyer ofte smittet med candidiasis under fødselen, under progresjonen gjennom den berørte fødselskanalen.
Kompliserte former for candidal vulvovaginitt er farlige ikke bare for den fremtidige babyen, men også for kvinnen selv. Massiv soppflora påvirker tilstanden til vaginalvev negativt, reduserer indikatorene på deres styrke og elastisitet. Derfor, i prosessen med arbeidskraft hos pasienter med kandidal vulvovaginitt, øker derfor risikoen for vev traumer, blodtap og så videre.
I tillegg bidrar sykdommen til start og progresjon av erosive vaginal- og livmorprosesser. Erosjoner kan senere forårsake utvikling av andre patologier, inkludert svulster.
Bivirkninger som kan oppstå med soppdrepende behandling inkluderer magesmerter, kvalme og oppkast, diaré, flatulens, hodepine, forstyrrelser i sentralnervesystemet, muskel- og skjelettlidelser, utslett, allergiske reaksjoner, menstruasjonsregelmessigheter og alopecia. [8]
Diagnostikk Candidal vulvovaginitt
Diagnostisering av kandidal vulvovaginitt er et ganske sammensatt problem, siden gjærlignende soppflora og normalt bebor kroppen, og påvisning av Candida mot bakgrunnen for fraværet av symptomer blir ikke en indikasjon for anvendelse av terapeutiske tiltak.
Det er viktig å koble et omfattende diagnostisk ordning med noen hensyn i tankene:
- Tilstedeværelsen av symptomer på kandidiske lesjoner i huden og slimhinnene;
- Mikroskopisk undersøkelse med Gram-farging, påvisning av massiv pseudomycelium og soppspiring;
- Såing av sekreter på næringsmedier, tellende kolonidannende enheter (i kandidal vulvovaginitt er CFU mer enn 10³/ml);
- Vurdering av kolonimønster og variasjon i soppvekst;
- Deteksjon av Candida-patogenet på vevene det normalt ikke skal være - for eksempel i lungene, urinen, brennevin;
- Påvisning av positive humorale og cellulære immunreaksjoner, positive hudprøver;
- Påvisning av soppinfeksjon ved biopsi i henhold til en spesifikk vevsreaksjon.
Generelt stilles diagnosen kandidal vulvovaginitt ved å vurdere den kombinerte kliniske og laboratorieinformasjonen. Laboratoriediagnose inkluderer vanligvis følgende tester:
- Direkte metoder for candida-deteksjon (mikroskopi av en innfødt eller farget smør, kultur på passende medier, polymerasekjedereaksjon med påvisning av DNA fra det patologiske middelet); [9]
- Indirekte metoder for candida-deteksjon (serologiske teknikker IgG, IgM).
"Gullstandarden" anses å være kulturmetoden for diagnose. Det gjør at både å oppdage soppinfeksjon og å bestemme antall og følsomhet for soppdrepende medisiner. Det er viktig å ta hensyn til at det i dette tilfellet for et positivt resultat er nødvendig å overholde alle pre-analytiske anbefalinger. [10]
Instrumental diagnostikk er ofte presentert:
- Tradisjonell stolundersøkelse, vaginoskopi (i pediatri), cervikoskopi;
- Kolposkopi;
- Bekken ultralyd.
Differensiell diagnose
I løpet av differensialdiagnosen spesifiserer legen sykdommenes natur (sopp, mikrobiell, viral, allergisk, spesifikk vulvovaginitt, etc.).
For å utelukke forskjellige inflammatoriske prosesser som påvirker livmoren og vedhengene, utføres ultralyddiagnose av bekkenorganene.
Ved kronisk tilbakevendende vulvovaginitt kan det kreve konsultasjon av spesialister med smal profil, som allergiker, endokrinolog, dermatovenerolog, urolog, kirurg, fthisiater, etc.
I dag blir ekspressdiagnostiske metoder i økende grad brukt, noe som tillater den nøyaktige bestemmelsen av soppstammen på kortest mulig tid. For dette formålet brukes ferdige testsystemer, som har et gunstig miljø for vekst av soppflora. Bruken av ekspressmetoder anses som en ganske lovende retning som ikke krever en stor periode. Likevel gir ikke resultatene fra slike diagnostikk en ide om de tilhørende typene mikroorganismer.
Hvis vi snakker om alvorlig tilbakevendende kandidal vulvovaginitt, som oppstår mot en bakgrunn av markerte immunforstyrrelser, praktiseres det noen ganger å vurdere titer av antistoffer mot Candida-patogener i serum. Selv om denne teknikken ikke er tilstrekkelig nøyaktig, er resultatene (både positive og negative) ofte falske.
Problemet kompliseres av det faktum at i mer enn 80% av tilfellene er det forårsakende middelet for tilbakevendende patologi en blandet sopp (Candida) flora, motstandsdyktig mot de vanligste soppdrepende medisiner.
Hvem skal kontakte?
Behandling Candidal vulvovaginitt
Akutt kandidal vulvovaginitt behandles med soppdrepende midler. Siden de fleste tilfeller av den kandidale vulvovaginitt er sekundært til C albicans-arter og C-albicans ikke viser motstand mot azol-soppdrepende, er disse medisinene medisinene du velger. [11]
Kompleks eksponering - Dette er den primære oppgaven for legen. Standard foreskrevne soppdrepende midler i form av suppositorier, tabletter, vaginale salver.
De vanligste medisinene for kandidal vulvovaginitt:
- Pimafucin er det siste medikamentet som er godkjent for bruk under graviditet og amming.
- LIVAROL - Vaginale stikkpiller, kontraindisert i de tidlige stadiene av svangerskapet.
- Mykoson er et soppdrepende middel i form av vaginal suppositorier, vaginal krem.
- Gyno-Pevaril er et medikament basert på økonazol, har evnen til å trenge dypt inn i vevene, og hemmer utviklingen av soppinfeksjon. Blant de mulige bivirkningene av vaginale stikkpiller: Irritasjon av slimhinnen, forbrenning.
- Zalain - stearinlys brukes en gang, settes dypt inn i skjeden før du legger deg. Det er lov å søke på Zalain på nytt etter 1 uke.
- Clotrimazol er et vanlig medikament med uttalt antibakteriell, soppdrepende og antiinflammatorisk aktivitet. Clotrimazol er ikke foreskrevet i første trimester av svangerskapet.
- Diflucan, Fluconazol, Fucis, Flucostat - Ta en gang om dagen i mengden 150 mg. Med tilbakefall er det mulig å periodisk gjentatt månedlig inntak på 150 mg. Den totale varigheten av terapien varierer innen 4-12 måneder. Bivirkninger i form av svimmelhet, kvalme, hodepine er mulig.
Soppdrepende midler kan administreres ved flere metoder, inkludert en enkelt oral dose flukonazol 150 mg eller terconazol administrert intravaginalt en gang, eller som flere doseringsregimer i 3 til 7 dager, som er tilgjengelige over-the-counter. Disse alternativene er like effektive hos pasienter med ukomplisert sykdom (f.eks. Immunkompetent status eller ikke-recurrent kandidal vulvovaginitt). Dermed kan behandlingsbeslutninger være basert på kostnader, pasientpreferanser og medikamentinteraksjoner. Hos pasienter som ikke reagerer på behandling, kan kultur bli pålagt å se etter andre Candida-arter, ofte resistente mot standardbehandling. [12]
I komplisert kandidal vulvovaginitt, inkludert pasienter med immunsuppresjon eller tilbakevendende infeksjon, utvidede behandlingsregimer som intravaginal azolbehandling i minst 1 uke eller oral flukonazolbehandling ved en dose på 150 mg (nyere CRCL & LT; 50 ml/min. Pasienter med tilbakevendende kandidal vulvovaginitt kan ha nytte av undertrykkende terapi med oral flukonazol ukentlig i 6 måneder. Imidlertid bør orale soppdrepende midler ikke administreres til gravide. Et 7-dagers forløp med intravaginal behandling anbefales for slike pasienter. Fluconazol anses som trygt for ammende kvinner. [13] Ikke-farmakologisk terapi (f.eks. Intravaginal eller oral yoghurtterapi, intravaginal hvitløksadministrasjon eller spritzing) har ikke vært effektiv.
I mellomtiden er det valgte medikamentet i behandlingen av candidal vulvovaginitt itraconazol, et meget aktivt soppdrepende medikament som virker, inkludert på stammer som ikke viser følsomhet for flukonazol. Under påvirkning av itraconazol, oppstår soppcellen, utvinning. Legemidlet er representert ved den aktive metabolitthydroksyitraconazol, som forlenger den terapeutiske aktiviteten selv etter fullføringen av medisinen. Aktive stoffer er konsentrert i vevene i kjønnsorganene 4 ganger mer enn i blodet.
Itraconazol er foreskrevet for akutt kandidal vulvovaginitt:
- 200 mg to ganger om dagen (kurs - 1 dag);
- 200 mg en gang om dagen (kurs - 3 dager).
Itraconazol brukes til tilbakefall av kronisk kandidal vulvovaginitt:
- 200 mg daglig i en uke på bakgrunn av lokale behandlingsmetoder, samt 200 mg den første dagen i den månedlige syklusen i flere måneder (opptil seks måneder);
- Den seksuelle partneren blir også behandlet samtidig.
Fysioterapibehandling
Følgende fysioterapimetoder kan brukes i behandlingen av vedvarende kandidal vulvovaginitt:
- Laserbehandling - har betennelsesdempende og smertestillende effekter, styrker lokal immunitet, forbedrer blodsirkulasjonen i vevene og bekkenorganene.
- Magnetoterapi - Eliminerer smertesyndrom, hjelper til med å bli kvitt smittsomme og inflammatoriske prosesser i reproduksjonssystemet, akselererer utvinningen av syke og skadet vev.
- Ultrafonoforese - øker vevets permeabilitet, forbedrer medikamentinntrengning til fokus for betennelse.
- Ultralydbehandling - eliminerer smerter, blokkerer utviklingen av inflammatorisk reaksjon, forbedrer lokal blodsirkulasjon.
Fysioterapiprosedyrer er trygge, er ikke ledsaget av bivirkninger, godt kompletterer hovedbehandlingen.
Urtebehandling
Folkemetoder for behandling brukes ofte, både for candidiasis og andre typer vulvovaginitt. De bruker hovedsakelig avkok og infusjoner av forskjellige medisinplanter. Blant de mest populære oppskriftene er følgende:
- Avkok for oralt inntak (eikebark, brennesleblader, ergot, medisinsk kalendula, etc.). Systemisk bruk av slike avkok hjelper til med å styrke kroppens forsvar, forbedre de beskyttende egenskapene til slimete vev.
- Kamille, kalendula og salvieinfusjoner for bleie og spritzing. Disse plantene har betennelsesdempende og soppdrepende effekt.
Hvis vi snakker om forsømt vulvovaginitt, så vel som atrofiske forandringer i slimhinnene, anbefales ikke her bruk av urter, fordi slik behandling ikke vil være nok. Det er viktig å konsultere leger på en riktig måte og gjennomgå en fullverdig anti-candida og tonic terapi.
Forebygging
Forebyggende tiltak inkluderer nøye overholdelse av anbefalinger om intim hygiene (spesielt i nærvær av overvekt, ved høye temperaturer i rommet), rettidig erstatning av undertøy og sanitærputer, iført undertøy laget av naturlige stoffer. Det er viktig å vurdere at syntetiske stoffer ikke gir normal "pust", bidrar til økt konsentrasjon av svette, noe som skaper gunstige forhold for vekst av patogen flora.
Det er ønskelig å ekskludere promiskuøse seksuelle forhold, ikke praktisere ubeskyttet sex (spesielt med tilfeldige partnere).
Det er viktig å spise sunn kvalitetsmat og kontrollere kroppsvekt. Kostholdet skal berikes med grønnsaksprodukter (greener, grønnsaker, bær og frukt), gjærede melkeprodukter, korn. Ikke konsumere store mengder bakevarer, søtsaker, animalsk fett og krydret krydder.
Eventuelle medisiner (inkludert hormonell prevensjon) bør ikke tas uten å først konsultere lege. Hvis du er utsatt for soppinfeksjoner, bør du informere legen din.
I intet tilfelle skal ikke misbrukes spray, "foreskriver" dem til seg selv. Hyppige og kaotiske sprayer fører til utvasking av gunstige mikroorganismer fra vaginal slimhinne, så vel som til forstyrrelse av en sunn bakteriell balanse.
Det anbefales å besøke gynekologen din regelmessig for forebyggende kontroll.
Prognose
Med rettidig diagnose og behandling kan prognosen for sykdommen anses som gunstig. Til tross for passende behandling, er tilbakefall relativt vanlige og anslås å være mellom 14% og 28% hos friske individer. [14] Oftest skyldes tilbakefall av sykdommen vedvarende vaginale mikroorganismer eller endogen re-infeksjon med en identisk belastning av Candida. Sjeldnere kan sykdommen være forårsaket av en ny stamme av Candida. Gjentakelse kan utløses av antibiotikabruk, seksuell aktivitet eller kostholdsfaktorer. Genetisk disposisjon kan også påvirke en persons risiko for tilbakefall.
Å jobbe med nye terapier som bruker tidligere kjente soppdrepende midler med tilstrekkelig aktivitetsspekter, evaluering av mulighetene for samtidig innflytelse på smittsomme midler og alle sannsynlige infeksjonsfokus for å forhindre tilbakefall er en viktig medisinoppgave.
Kvalifisert behandling er vanligvis effektiv. Etter laboratorie- og instrumentalundersøkelse foreskriver legen passende medisiner, gir anbefalinger om hygiene og livsstil. Candidiasis vulvovaginitt behandles bedre i de innledende stadiene av utviklingen, så det er bedre å søke medisinsk hjelp ved de første symptomene. Dette vil unngå alvorlige komplikasjoner, forhindre overgangen til et kronisk forløp av prosessen.

