Medisinsk ekspert av artikkelen
Nye publikasjoner
Oral erytroplakia
Sist anmeldt: 04.07.2025

Alt iLive-innhold blir gjennomgått med medisin eller faktisk kontrollert for å sikre så mye faktuell nøyaktighet som mulig.
Vi har strenge retningslinjer for innkjøp og kun kobling til anerkjente medieområder, akademiske forskningsinstitusjoner og, når det er mulig, medisinsk peer-evaluerte studier. Merk at tallene i parenteser ([1], [2], etc.) er klikkbare koblinger til disse studiene.
Hvis du føler at noe av innholdet vårt er unøyaktig, utdatert eller ellers tvilsomt, velg det og trykk Ctrl + Enter.
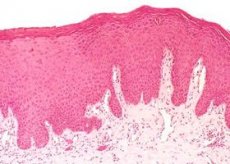
Erytroplaki i munnhulen er en vedvarende rød flekk. Den har ingen kliniske manifestasjoner. I de fleste tilfeller er svulsten karakterisert som epitelial dysplasi. Hele faren er at svulsten kan bli ondartet. Vanligvis er alt lokalisert på den mandibulære overgangsfolden i orofarynx, tunge og vestibulen i munnen. Pasienten klager ikke over noe, ingenting plager ham. Det forekommer hos personer over 55 år, både kvinner og menn.
ICD-10-kode
Takket være en spesiallaget internasjonal klassifisering har hver sykdom fått sin egen unike kode. Dermed betegnes sykdommer i munnhulen, spyttkjertlene og kjeven som K00-K14. K00 Forstyrrelser i utvikling og frembrudd av tenner. Kun retinerte og impakterte tenner er ekskludert.
- K01 Retinerte og impakterte tenner. Kun de som er feilplassert i forhold til tilstøtende tenner er ekskludert.
- K02 Karies.
- K03 Andre sykdommer i harde tenner. Ekskluderer bruksisme, tannråte og tanngnissing NEC.
- K04 Sykdommer i pulpa og periapikalt vev. K05 Gingivitt og periodontale sykdommer.
- K06 Andre forandringer av gingiva og edentløs alveolarrygg. Atrofi av den edentløse alveolarryggen og gingivitt er utelukket.
- K07 Dentofaciale anomalier [inkludert malokklusjoner]. Ekskluderer atrofi og hypertrofi av hemifaceae (Q67.4) ensidig kondylær hyperplasi eller hypoplasi (K10.8).
- K08 Andre endringer i tenner og deres støtteapparat.
- K09 Cyster i munnhulen, ikke klassifisert andre steder. Omfatter også lesjon med histologiske trekk av aneurismecyste og annen fibro-ossøs lesjon. Ekskluderer radikulær cyste (K04.8).
- K10 Andre sykdommer i kjevene.
- K11 Sykdom i spyttkjertlene.
- K12 Stomatitt og relaterte lesjoner. Ekskluderer nedbrytende munnsår (A69.0), keilitt (K13.0), gangrenøs stomatitt (A69.0), gingivostomatitt forårsaket av herpesvirus.
- K13 Andre sykdommer i leppene og munnslimhinnen. Dette inkluderer endringer i tungens epitel. Ekskluderer fullstendig: visse endringer i gingiva og tannløs alveolerygg (K05-K06) cyster i munnregionen (K09) sykdommer i tungen (K14) stomatitt og relaterte lesjoner (K12).
- K14 Sykdommer i tungen. Ekskluderer erytroplaki, fokal epitelial sykdom, hyperplasi av tungen (K13.2), leukem, leukoplaki, hårete leukoplaki (K13.3), makroglossi (medfødt) (Q38.2), submukøs fibrose i tungen (K13.5).
Årsaker til oral erytroplaki
Personer med dårlige vaner er i faresonen. Dette gjelder alkohol og tobakk. Dessuten er røyking ikke nødvendig, det er nok å bare bruke tyggetobakk, resultatet vil være likt. Kombinasjonen av alkohol og tobakk øker risikoen for å utvikle en kreftsvulst flere ganger. Oftest lider menn av denne patologien, men på grunn av den kraftige økningen i kvinnelige røykere, er det ingen spesiell forskjell mellom kjønnene. Alle er utsatt for svulstdannelse.
Sigaretter, piper og sigarer øker risikoen for ondartede svulster i munnhulen betydelig. Dette forekommer spesielt ofte der sigaretten berører leppene. Først dukker det opp en flekk som ligner en føflekk. En biopsi kan avgjøre om flekken er ondartet eller ikke.
Brudde tenner kan også provosere frem utviklingen av erytroplaki. Proteser og fyllinger har en lignende effekt. Det er risiko for å utvikle en ondartet svulst. Personer som tidligere har hatt denne patologien, har høy risiko for tilbakefall.
Patogenese
Blant alle orale lesjoner er kreft den vanligste. Dannelsen kan være både godartet og ondartet. Begynnelsen av prosessen kan forklares. Dermed gjøres vurderingen ut fra den polyetiologiske opprinnelsesteorien. Enhver skade, det være seg mekanisk irritasjon, temperatur, kjemiske eller biologiske faktorer - alt dette påvirker munnhulen negativt. Utilfredsstillende munntilstand, dårlig hygiene og andre "småting" kan forverre situasjonen. Alt dette, individuelt eller i kombinasjon, fører til problemer med munnhulen. I nesten 50 % av tilfellene oppstår erytroplaki mot bakgrunnen av karies. Ortopediske strukturer forårsaker svulster i 10 %.
Når det gjelder de etiologiske faktorene, har røyking, å plassere NASA under tungen, tygge betel og brannskader med etylalkohol en spesiell innvirkning. Alt dette fører til skade på munnslimhinnen og som en konsekvens til svulster. Konstant oppvarming og toksisitet av tobakk kan forårsake en svulst.
Symptomer på oral erytroplaki
Hele faren er at personen ikke klager over ubehag. Vanligvis manifesterer ikke erytroplaki seg på noen måte før det blir en ondartet svulst. Endringer kan bare sees visuelt. Dermed kan det oppstå lyse røde flekker på slimhinnen i munnhulen. Mange tar ikke hensyn til dette, og forgjeves. De som er skremt av dette "symptomet" går til sykehuset. Legen samler inn anamnese fra pasienten angående livsstil og tilstedeværelsen av dårlige vaner.
Denne patologien er preget av tilstedeværelsen av begrensede lyse røde flekker. I tillegg til dem kan det være små myke knuter, som forårsaker smerte ved palpering. Ved nøye undersøkelse av munnhulen kan flere røde flekker sees på forskjellige områder. Dette bør varsle en person. Denne fargen er forårsaket av atrofi av slimhinnen, som et resultat av at karene som ligger i submukosa blir synlige.
Flekker kan sees i molarområdet og på slimhinnen. De er vanligvis plassert på overgangsfolden i underkjeven, tungen og rumpa. Noen ganger plages pasienter av symptomer på både erytroplaki og leukoplaki. Denne tilstanden øker risikoen for å utvikle kreft flere ganger.
Første tegn
Det første som viser seg er hevelse og fortykkelse av det berørte området på munnslimhinnen. Seler og kuler kan kjennes. Noen områder blir ru, dekket med skorper og ser ut som små erosjoner. Fløyelshvite eller røde flekker dukker opp. De opptrer hovedsakelig på innsiden av munnhulen.
Det er ingen smerte eller annet ubehag. Uforklarlig blødning i munnhulen kan begynne. Nummenhet, tap av følsomhet i et separat område, smerte - vises på senere stadier. Mer presist, bare i tilfelle av et ondartet forløp.
Kroniske sår i ansikt, på hals og munn kan tyde på et problem. De kan blø litt og ikke gro på 2 uker eller mer. En følelse av et fremmedlegeme kan oppstå i halsen. Ved tygging oppstår ubehag, smerte og endring i smak. Alt dette er typisk for senere stadier.
Konsekvenser
Problemet kan ikke ignoreres. Tross alt er erytroplaki en precancerøs tilstand. Hvis behandlingen ikke startes i tide, kan svulsten bli ondartet. Som en konsekvens kan det føre til dødelig utfall. Behandlingen må være korrekt og inkludere flere metoder. Vanligvis elimineres patologien ved hjelp av stråling og cellegift. Alt elimineres kirurgisk.
Konsekvensene påvirkes ikke bare av behandlingen som gis, men også av restitusjonsperioden. Det er viktig å diagnostisere patologien riktig, bestemme størrelsen på svulsten, dens plassering og skade på tilstøtende vev.
Etter operasjonen opplever mange pasienter svakhet og generell uvelhet. Dette er ganske normalt. Det går over av seg selv i løpet av noen få uker. Rettidig behandling garanterer suksess. Hvis man ignorerer erytroplaki, blir det ondartet, og den eneste konsekvensen kan være et fatalt utfall.
Komplikasjoner
Uten riktig behandling kan komplikasjoner være uopprettelige. Det er verdt å merke seg at problemet elimineres ved cellegift, strålebehandling og kirurgi. Det er umulig å eliminere patologien med medisiner. Dessuten, uten behandling av høy kvalitet, vil erytroplastikk i munnhulen ta en ondartet form.
Riktig eliminering består i å stille en diagnose. Derfor er det viktig å bestemme ikke bare plasseringen av flekken, men også dens størrelse, samt faktorene som førte til en slik hendelse. Deretter foreskrives behandling. Vanligvis er den kompleks og begynner med fjerning av nettopp den formasjonen. Det vil ikke være mulig å la den ligge eller fjerne flekken med medisiner.
Hvis en person starter behandlingen i tide, vil det ikke være noen komplikasjoner. Det kan bare være to. Det første alternativet er overgangen til en ondartet form, det andre alternativet er et dødelig utfall. Viktigheten og punktligheten av handlinger vil hjelpe en person med å unngå både uttalte symptomer og alvorlige konsekvenser.
Diagnostikk
Den behandlende legen bør nøye undersøke munnhulen. Spesiell oppmerksomhet rettes mot det sublinguale området. I tillegg krever undersøkelsen et besøk på en spesialisert medisinsk institusjon. Undersøkelsen utføres ved hjelp av et spesielt speil, samt en lampe. For å sikre at det ikke er sår i halsen, må du bruke et endoskop med et tynt, fleksibelt rør og en lyspære i enden.
For å stille en diagnose må det utføres en biopsi. For å gjøre dette fjerner legen et lite område og undersøker det under et mikroskop. Denne prosedyren utføres utelukkende under generell anestesi. Derfor må personen tilbringe noe tid på sykehuset. Etter dette utføres ytterligere undersøkelser.
For å vurdere en persons tilstand er det nødvendig å ta en blodprøve og også å utføre et røntgenbilde av brystorganene. Det er viktig å undersøke munnhulen for metastaser. Basert på resultatene av analysen foreskrives behandling av høy kvalitet. I noen tilfeller påvirker lesjonen beinene, så vel som individuelle deler av ansiktsdelen av hodeskallen. For å fastslå tilstedeværelsen av et problem er det nødvendig å utføre et ortopantogram.
Magnetisk resonansavbildning er også mye brukt. Det muliggjør detaljert undersøkelse av vev og organer. Før prosedyren blir pasienten bedt om å fjerne alle metallgjenstander og smykker fra kroppen.
Computertomografi spiller en spesiell rolle. En serie røntgenbilder lar deg studere munnhulen lag for lag og bli kjent med alle patologiene i den. Før prosedyren bør en person ikke drikke eller spise på 4 timer. Ved komplikasjoner utføres en beinskanning. Dette vil tillate deg å se patologiske forandringer i ansiktsdelene av hodeskallen.
Tester
For å studere det berørte området må det utføres en biopsi. Prosedyren innebærer å ta vev fra svulststedet og undersøke det i detalj under et mikroskop. Under prosedyren er personen under anestesi. Det innhentede materialet må sendes til histologisk undersøkelse. Erfarne laboratorieleger undersøker vevsområdet og trekker sine konklusjoner. Vanligvis, hvis en svulst er tilstede, oppdages endringer som er karakteristiske for en bestemt type neoplasma.
I tillegg til en biopsi må en person ta en blodprøve. Takket være den blir det mulig å studere det berørte området og identifisere endringer i det på cellenivå. Her observeres også patologiske forandringer, angående enzymer, metabolitter og noen tumormarkører. Disse testene tas sammen. Takket være dem er det mulig å få et fullstendig bilde av hva som skjer og foreskrive behandling av høy kvalitet.
Instrumentell diagnostikk
Denne diagnostiske metoden inkluderer flere hovedretninger. Så først og fremst må en person gjennomgå nasofaryngoskopi. Takket være denne prosedyren blir det mulig å undersøke bakveggen i munnhulen grundigere for patologiske forandringer.
Faryngoskopi og laryngoskopi er mye brukt. Disse prosedyrene er nødvendige for å undersøke slimhinnen i strupehodet og luftrøret. Ved mulige komplikasjoner med skade på ansiktsdelen av hodeskallen, utføres røntgen av beinene. Dette gjør det mulig å identifisere hovedfokusene på tumorvekst.
Scintigrafi. Prosedyren er en studie som bruker radioaktive isotoper. Dette er en informativ undersøkelse som bidrar til å identifisere tilstedeværelsen av metastaser i beinvev.
Datamaskin-, magnetisk resonans- og positronemisjonstomografi. Disse diagnostiske metodene bidrar til å avklare svulstens natur, samt graden av skade. Alle prosedyrene ovenfor kan brukes både separat og i kombinasjon.
Differensialdiagnostikk
Denne forskningsmetoden inkluderer flere metoder. I tillegg til bruk av instrumentell diagnostikk er det derfor verdt å ta en prøve av det berørte vevet og donere blod for analyse. Derfor må en person som har mistanke om erytroplaki i munnhulen gjennomgå en biopsiprosedyre. Det er en fjerning av et lite berørt område. For å gjøre dette må personen gjennomgå generell anestesi. Det fjernede området sendes til histologisk undersøkelse. Det undersøkes under et mikroskop for tilstedeværelse av patologiske prosesser.
I tillegg til biopsien må du også ta en blodprøve. Eventuelle endringer i kroppen er umiddelbart synlige i blodet. Dermed kan materialet brukes til å studere cellesammensetningen og forsikre seg om at det er en endring i indikatorene. Vanligvis endrer svulsten enzymer, metabolitter og noen tumormarkører. Takket være disse to prosedyrene, og i kombinasjon med instrumentell diagnostikk, kan du ikke bare stille en korrekt diagnose og foreskrive behandling av høy kvalitet.
Hvem skal kontakte?
Behandling av oral erytroplaki
Kirurgiske, strålebehandlings- og medisinske metoder brukes for å eliminere problemet. Mye avhenger av personens tilstand og det berørte området. Legen velger behandlingsmetoden basert på de innhentede diagnostiske dataene.
Kirurgisk behandling. Ulike metoder brukes for å fjerne svulsten. Vanligvis fjernes den bevegelige delen av munnhulen og orofarynx. I dette tilfellet påvirkes ikke beinene. Ved skade på ansiktsdelen av kjeven sages det berørte området ut. Flere detaljer om den kirurgiske behandlingsmetoden vil bli beskrevet nedenfor.
Strålebehandling. Denne metoden er hovedbehandlingen for personer med svulster i munnhulen og orofarynx. Prosedyren brukes sammen med kirurgi, der hovedformålet er å eliminere det berørte området. Ekstern bestråling brukes ofte. Behandlingen bør utføres 5 ganger i uken i 5-7 uker. Noen pasienter får foreskrevet braziterapi. Det er intern bestråling. Spesialister setter inn spesielle metallstenger som inneholder radioaktivt materiale i svulsten og områder i nærheten. Når personen skrives ut, fjernes stengene. I de fleste tilfeller brukes både ekstern og intern bestråling aktivt. Metoden har bivirkninger. Disse inkluderer rødhet i huden, tørrhet, smerter i halsen, samt svakhet og tap av smak. Komplikasjoner kan inkludere skade på skjoldbruskkjertelen og blodårene.
Kjemoterapi. Denne metoden innebærer bruk av spesielle antitumormedisiner. Denne metoden kan brukes sammen med kirurgisk fjerning og strålebehandling. Dette vil ikke bare eliminere selve svulsten, men også unngå komplikasjoner. Legemidlene som brukes er cisplatin, fluorouracil, docetaxel, paklitaksel og gemcitabin. Detaljert informasjon om dem vil bli gitt nedenfor. Kjemoterapi kan forårsake en rekke bivirkninger. Disse inkluderer kvalme, oppkast, generell svakhet og tap av appetitt. Personen plages av rask tretthet, og det er også økt mottakelighet for infeksjoner.
Medikamentell behandling
Ingen medisiner brukes uavhengig. De fleste av dem er en del av en omfattende behandling av problemet, nemlig én metode - cellegift. Cisplatin, Fluorouracil, Docetaxel, Paclitaxel og Gemcitabin er mye brukt.
- Cisplatin. Legemidlet kan brukes både separat og i kombinasjonsbehandling. Doseringen foreskrives individuelt og avhenger av pasientens tilstand. Vanligvis administreres 20 mg per kvadratmeter. Administrasjonen utføres daglig i 5 dager, deretter går det 3 uker mellom kurene. Legemidlet har en rekke bivirkninger, det kan forstyrre lever og nyrer, føre til kvalme, oppkast og generell uvelhet. Kontraindikasjoner: overfølsomhet, magesår, graviditet, lever- og nyredysfunksjon.
- Fluorouracil. Det brukes til å eliminere svulster av ondartet type. Doseringen foreskrives av behandlende lege. 15 mg per kilogram vekt er nok. Administreringen utføres over 4 timer. Bruksfrekvens og varighet velges individuelt. Kontraindikasjoner: overfølsomhet, alvorlig diaré, graviditet, infeksjonssykdommer, lever- og nyredysfunksjon. Bivirkninger: kvalme, oppkast, lever- og nyredysfunksjon, forvirring.
- Docetaxel. Legemidlet brukes utelukkende intravenøst. 0,74 mg per ml er tilstrekkelig. Administrasjonen utføres over 4 timer. Varigheten av bruken av legemidlet diskuteres individuelt. Kontraindikasjoner: overfølsomhet, leversvikt, amming og graviditet. Bivirkninger: kvalme, oppkast, tretthet, lever- og nyresvikt, erytem, kløe i huden.
- Paklitaksel. Doseringen foreskrives individuelt avhengig av personens tilstand, samt svulsten. Kontraindikasjoner: overfølsomhet, graviditet, ammeperiode og nøytropeni. Bivirkninger: anemi, kvalme, oppkast, diaré, allergiske reaksjoner, nekrose.
- Gemcitabin. Legemidlet administreres intravenøst og dryppsvis i 30 minutter. Det anbefales å bruke det ikke mer enn én gang i uken. Kursvarigheten er 3 uker. Gjentatt administrering tidligst etter 7 dager. Kontraindikasjoner: overfølsomhet, graviditet og amming. Bivirkninger: hodepine, kvalme, svakhet, oppkast, diaré, forstoppelse, stomatitt.
Folkemedisiner
Ved kreftformede og precancerøse formasjoner er bruk av tradisjonell medisin litt upassende. Problemet må håndteres mer profesjonelt. Men til tross for dette finnes det flere grunnleggende metoder for å eliminere en svulst ved hjelp av tradisjonell medisin.
- Oppskrift 1. Ta 10 gram tørre, knuste kamilleblomster, marshmallowrot og einerbær. For bedre effekt, tilsett et hode hvitløk. Bland alle ingrediensene sammen, hakk hvitløken. Hell deretter en liter kaldt vann over alt og kok opp. La det deretter småkoke i en time på svak varme. Avkjøl den resulterende løsningen og skyll munnen med den.
- Oppskrift 2. Du må ta 100 gram hvitløksjuice og et par spiseskjeer malte valnøttblader til pulver. For maksimal effekt brukes også brennesle. De resulterende ingrediensene blandes og 500 ml flytende honning tilsettes. Den resulterende blandingen lar deg gjenopprette kroppens styrke.
- Oppskrift 3. Ta hvitløk og press saften ut av den. De første fem dagene tar du 10 dråper, de neste 5 dagene tar du 20 dråper. Dermed reduseres doseringen til 2 spiseskjeer per dag.
Urtebehandling
Urter er folkemedisin. I dag brukes det ganske ofte. Men i nærvær av alvorlige betennelsesprosesser og kreftsvulster er det upassende å ty til dets hjelp. Mer presist kan det bare brukes i kombinasjon med andre metoder.
Oppskrift 1. Ta 100 gram ringblomstblader og hell en halv liter alkohol (60 grader) over dem. Den resulterende tinkturen sendes til et mørkt sted i 10 dager. Innholdet bør ristes med jevne mellomrom. Etter at den angitte tiden er gått, sil tinkturen og ta en teskje per dag. I tillegg bør du spise 200 gram gulrotgrøt. Krydre den med 3-5 fedd hvitløk, du kan også tilsette løk.
Oppskrift 2. Du må ta ringblomster og bedstrå. For å tilberede middelet, ta 2 spiseskjeer av blandingen og hell 500 ml vann over. Kok alt over svak varme i 5 minutter. Avkjøl deretter og sil. Ta middelet ¼ kopp opptil 4 ganger daglig 15 minutter før måltider.
Homeopati
Homeopatiske midler er også mye brukt, selv om de ikke alltid er av særlig betydning. Det anbefales fortsatt å ty til hjelp fra tradisjonell medisin. Til tross for dette vil de mest grunnleggende homeopatiske midlene bli presentert nedenfor.
- Karsinosin. Det brukes utelukkende i en fortynning på 200 eller 1000. Det kan brukes én gang i uken eller i måneden. Andre legemidler brukes parallelt.
- Conium. Midlet har allerede vist sin effektivitet. Det brukes utelukkende i fortynninger på 200 eller 1000.
- Arsenikk. Effektiv mot brennende følelse. Kaliumcyanatum 30, 200 - nyttig mot kreft i tungen. Det brukes spesielt ofte mot nevralgi i ansiktsnervene.
- Hydrastis. Denne tinkturen er effektiv mot erytroplaki i livmoren. Løsningen kan brukes til skylling. Den brukes aktivt mot lesjoner i munnhulen. Midlet bidrar til å lindre smerte. Det kan brukes ikke mer enn 2 ganger i uken.
- Carbo animalis 30 - når puss bryter gjennom. Aconite radix brukes til å lindre smerte, 1 eller 2 dråper. Denne metoden brukes til smertesyndromet forsvinner helt.
- Fosfor. Mye brukt mot svulster i munnhulen, på leppene og kinnene. Pasienten opplever en sterk tørstefølelse og trenger isvann.
Det finnes mange andre medisiner som brukes avhengig av symptomene som oppstår. Et effektivt middel kan kun velges sammen med en homeopatisk lege.
Kirurgisk behandling
Ulike kirurgiske inngrep kan brukes til å utføre denne teknikken. I dette tilfellet tas det hensyn til svulstens plassering, utviklingsstadiet og behovet for restaurerende inngrep.
Hos pasienter med svulst i munnhulen utføres fjerning uten å fange opp beinvev. Hvis mobiliteten er betydelig begrenset, fjernes det berørte området sammen med en del av kjeven. Kjeveskade kan sees på røntgenbilde.
Hvis svulsten er på leppen, brukes en spesiell kirurgisk mikrografisk metode. I dette tilfellet fjernes svulsten lag for lag ved hjelp av et mikroskop. Dette vil gjøre det mulig å fjerne svulsten fullstendig samtidig som normalt leppevev bevares.
Ondartede svulster er vanligvis «kjente» for å påvirke lymfeknutene som ligger i nakken. Derfor innebærer fjerningsprosedyren fjerning av mistenkelige lymfeknuter. Omfanget av operasjonen avhenger helt av svulstens spredning. Noen ganger er det nødvendig å fjerne muskler, nerver og blodårer.
Denne metoden kan føre til komplikasjoner. Dermed er nummenhet i øret, hengende underleppe og vanskeligheter med å løfte armene over hodet mulig. Dette skyldes nerveskade. Noen ganger oppstår pustevansker.
Forebygging
Mange tilfeller av utvikling av svulster i munnen kan forebygges. For å gjøre dette trenger du bare å eliminere kjente negative faktorer. Tobakk og røyking utgjør derfor en spesiell risiko. I de fleste tilfeller fører de til utvikling av svulster. Tross alt er leppene, munnhulen og slimhinnene stadig utsatt for de negative effektene av nikotin. Den beste løsningen er å bli kvitt den dårlige vanen.
Det er viktig å forstå at røyking og alkoholforbruk øker risikoen for å utvikle erytroplaki flere ganger. Derfor er det verdt å gjennomgå ditt eget liv. Risikoen for problemet er høy. Det er viktig å unngå soleksponering på sitt beste. Den negative effekten av ultrafiolett stråling kan føre til leppekreft.
Det er nok å bare eliminere dårlige vaner og begynne å spise spesielle produkter. Dermed kan grønnsaker, frukt og produkter fra grovkornet redusere risikoen for å utvikle patologi flere ganger.
Prognose
Etter at prosedyrene for fjerning av svulsten er fullført, kan en person oppleve problemer med tale og svelging. Det er mulig å eliminere alt dette, men ikke på egenhånd. Du bør søke hjelp fra en ernæringsfysiolog og logoped. De vil gjennomføre en undersøkelse, lytte til pasienten og foreskrive passende prosedyrer basert på innhentede data.
Personer som har hatt en ondartet svulst har risiko for at problemet kommer tilbake. Tilbakefall kan forekomme innen 2 år fra dagen svulsten ble fjernet. Derfor bør pasienter alltid være under nøye medisinsk oppsyn.
Pasienter som har gjennomgått strålebehandling risikerer å redusere nivået av hormoner som produseres av skjoldbruskkjertelen. For å bli helt kvitt problemet, er det verdt å søke hjelp fra en endokrinolog og gjennomgå et behandlingsforløp foreskrevet av ham.
Det er bevist at pasienter som har hatt kreft har en risiko for tilbakefall av svulsten. En spesiell risiko observeres ved alkoholinntak og røyking. Derfor er det bedre å kvitte seg med disse dårlige vanene.


 [
[